הצטרפו אליי בפייסבוק
נושאי הבלוג
תגיות
אולטראסאונד אולטרה סאונד אולטרהסאונד גלולות מניעה ד"ר עדי דוידסון דימום דיקור מי שפיר הורמונים הפלה הפלה טבעית הפלה פרטית הפלות הפסקת הריון הריון הריון בסיכון הריון בסיכון גבוה יחסי מין כאבים בהריון לחץ לידה לידה מוקדמת לידת עכוז מומחה גניקולוגיה בכיר מין בהריון מעקב הריון מצג עכוז ניקור מי שפיר ניתוח קיסרי סיכונים בלידה סקירת מערכות עדי דוידסון עובר פוריות פסיכולוגיה צוואר רחם מקוצר רופא הריון רופא למעקב הריון רופא לנשים בהריון רחם רפואת אם עובר רפואת נשים שקיפות עורפית שקיפות תוך מוחית תאומים תסמונת דאון
פוסטים בנושא: אולטרה סאונד
» טכנולוגיות חדשות באולטרא סאונד
מאת: דר' עדי דוידסון פורסם ב:22.01.2012
מכשירי האולטרה סאונד מתקדמים כל הזמן וכוללים בתוכם טכנולוגיות חדשות, וברצוני להציג חלק מהן.בחודש זה היגיע ארצה מכשיר VOLUSON של חברת GE עם חבילת תוכנות חדשה לשנת 2012.

תלת מימד
תלת מימד אינה טכנולוגיה חדשה, כבר מספר שנים אנחנו נהנים לראות את הפנים של העובר בצורה ברורה ולמעשה האישה (ובן זוגה) יכולים להתחבר כך יותר טוב אל עוברם. הטכנולוגיה של התלת מימד הולכת ומשתפרת כל הזמן כך שהתמונות יותר ברורות ויותר מציאותיות.

תלת מימד זה לא רק תמונות יפות. כאשר אנחנו מבצעים בדיקה של איברי העובר בדו מימד למעשה אנחנו מסתכלים על פרוסה דקה מתוכו. פרוסה דקה זו מכילה את האיברים אשר ברצונינו לבדוק ועם הזזת מכשיר האולטרא סאונד אנחנו רואים עוד ועוד פרוסות ובונים בדמיונינו את המראה התלת מימדי של העובר. כאשר אנחנו מפעילים את מכשיר התלת מימד עוברת הקרן באופן אוטומטי על העובר וסורקת לתוך זיכרון המחשב אלפי פרוסות דו ממדיות ובונה דגם תלת מימדי של העובר. כיוון שהמחשב מצליח לראות הרבה יותר פרוסות מאיתנו ושומר אותן בסדר הנכון, אז הדגם שנבנה על ידו מדויק ואמין יותר.
לאחר שדגם העובר שמור בתוך המחשב אנחנו יכולים להתחיל לבדוק אותו כרגיל בפרוסות דו ממדיות אלא שהפעם איננו תלויים בתנוחת העובר אלא יכולים לבדוק פרוסות אשר לא היו נגישות לנו בבדיקה הרגילה.
דוגמא לכך אנחנו יכולים לראות בבדיקת המוח. אחד האיברים החשובים במוח נקרא CORPUS CALOSUM והוא מחבר בין מוח ימין למוח שמאל. איבר זה לא קיים בסקירה המוקדמת וחשוב מאד לבדוק אותו בסקירה המאוחרת. בחלק גדול מהמקרים העובר שוכב על הצד ולכן לא ניתן לקבל פרוסה אורכית של המוח.
בתמונה אנחנו רואים משמאל את המוח בחתך רוחבי. בעזרת טכנולוגיה של תלת מימד אנחנו מעביר פס בתמונה והתלת מימד מראה לנו את החתך האורכי לאורך הפס כמו בתמונה הימנית וכך נגלה לנו הקורפוס קלוסום ואיברי מוח נוספים שלא יכולנו לראות בתמונה המקורית.

דרך אחרת לבדוק יסודי את העובר היא על ידי טכנולוגיה הנקראת TUI . בשיטה זו אנחנו מקבלים רצף של פרוסות זו אחר זו כמו ב CT או MRI

זרימות דם בצבע באיכות HD
כפי שכתבתי בפוסטים קודמים (קישור) בעזרת טכנולוגיה של דופלר ניתן לראות זרימה בכלי הדם בצבע. הצבע מראה לנו את כיוון הזרימה ועוצמתה. זרימת דם לכיוון המכשיר נצבעת באדום ולכיוון הפוך בכחול. עד כה היה קשה להדגים ברור כלי דם קטנים ובעיקר ורידים אשר בהם הזרימות איטיות. כעת ישנה טכנולוגיה הנקראת HD DIRECTIONAL FLOW המאפשרת בנוסף לעיבוד נתוני הזרימה גם לראות את כלי הדם ותקינותם
לדוגמא בתמונות הבאות אנו רואים את הקשת של אבי העורקים היוצא מתוך הלב ו 3כלי דם היוצאים מהקשת. במקרים נדירים ישנם 4 כלי דם ותופעה זו מעלה את הסיכון לתסמונת דאון ולכן חשוב לאבחנה.

בדיקה אוטומטית של שקיפות עורפית
את חשיבותה של השקיפות העורפית כולם יודעים וכבר כתבתי עליה רבות (קישור). לאחרונה פותחה טכנולוגיה הבודקת אוטומטית מתוך התמונה את השקיפות עורפית SONO NT , ובכך מקבלים מדידה הרבה יותר מדויקת והרבה יותר אוביקטיבית.
למאמר המתאר טכנולוגיה זו בפירוט – לחצו כאן
וכמובן ישנן עוד הרבה טכנולוגיות אשר קצרה הכתבה מלהכיל כך שלאילו המתחילות את הריונן כעת צפויות הרבה הפתעות נעימות בהמשך.
» דליפה בשסתום בלב יכולה לנבא תסמונת דאון ומומי לב
מאת: דר' עדי דוידסון פורסם ב:11.12.2011
מאמר חדש אשר פורסם בירחון של האגודה האמריקאית לגניקולוגיה ומיילדות ACOG פותח לנו אור חדש על נושא ישן. אך לפני שאתאר את המאמר אסביר בקצרה את הרקע.
בשנים האחרונות, תוך חיפוש סימנים לתסמונת דאון, נמצא כי דליפה דרך השסתום הימני בלב, מהווה סימן אפשרי לתסמונת דאון.
במאמרים קודמים התיחסתי לסימנים אפשריים אחרים למצב שכזה, כמו שקיפות עורפית, עצם אף וזרימה בצינור הורידי.
מבנה הלב ופעולתו
בלב ישנם שני חדרים ושתי עליות ומכל חודר יוצא כלי דם גדול.
להלן תמונת US אשר מראה את מבנה הלב החדרים מסומנים כ R ימין, L שמאל והעליות באות A.

שריר הלב מתכווץ בשני שלבים:
בשלב ראשון, השסתומים נפתחים ומאפשרים לדם לזרום מן העליות אל החדרים. להלן תמונה המראה זאת. זרימת הדם מופיעה באדום.

(הבדיקה בוצעה בעזרת דופלר צבע. שיטה זו הוסברה בפוסט קודם)
בשלב השני, החדרים מתכווצים, השסתומים נסגרים ומונעים מהדם לחזור לעליות אלא גורמים לו לצאת מהלב דרך כלי הדם הגדולים.
להלן תמונה המראה שסתומים סגורים וחוסר זרימה אל העליות. כאשר קימת דליפה דרך השסתום מופיעה זרימה הפוכה הנצבעת בכחול

בעזרת דופלר ניתן גם להאזין לזרימה ולרשום אותה בצורה גרפית.
כאשר ישנה דליפה אנחנו רואים זרימה משמעותית ועמוקה מתחת לקו ולא כמו בתמונה המצורפת המראה זרימה תקינה.

אז מה מחדש המאמר?
המאמר מראה, כי במחצית מהעוברים אשר סבלו ממומי לב נמצאה דליפה בשסתום הימני, בעוד שתופעה זו התרחשה רק ב 8% מהעוברים הבריאים.
כך שבנוסף ליכולת הניבוי של תסמונת דאון יש לדליפה גם יכולת לנבא מומי לב.
ברצוני להדגיש כי זו לא בדיקה אבחנתית אלא בדיקת סקר. מצד אחד, קיום הדליפה מראה על סיכון מוגבר לתסמונת דאון, מום לב או שניהם, אך מאידך הדליפה יכולה להיות גם בעוברים בריאים. בנוסף, חוסר הדליפה אינו שולל תסמונת דאון או מום לב.
בדיקת סקר רק מחלקת לנו את העוברים לסיכון גבוה וסיכון נמוך ולפי חלוקה זו אנו מחליטים אילו בדיקות נוספות נבצע בכל קבוצה.
» שלייה מדרגה 3
מאת: דר' עדי דוידסון פורסם ב:22.03.2011
השלייה הינה האיבר החשוב ביותר בהריון. דרכה מקבל העובר אספקה של חמצן ומזון, ודרכה הוא משחרר את חומרי הפסולת שלו.
התפתחותו התקינה של העובר תלויה בתפקוד תקין של השלייה.
מבנה השלייה ויעילותו
העובר מחובר אל השלייה דרך חבל הטבור המכיל שני עורקים המובילים דם "משומש" אל השלייה.
ווריד אחד המוביל דם עתיר בחמצון ומזון אל העובר וממשיך ישירות עד הלב.
הדם העוברי כמעט ואינו בא במגע עם הדם האימהי, שכן השלייה מתפקדת כמערכת מתוחכמת, בה מסננים המפרידים בין דם לדם ומאפשרים מעבר רק למזון וחמצן (ופסולת, כמובן).
שלבי תהליך הזדקנותה של השלייה
כמו כל איבר בגופינו גם השלייה מזדקנת. כיוון שאורך חיי השלייה הינו 9 חודשים, בסוף החודש התשיעי יש לנו לרוב שלייה זקנה ולכן הסיכון בהמשך ההריון מעבר לחודש התשיעי.
את תהליך ההזדקנות ניתן לראות באולטרה סאונד והוא מחולק ל ארבעה שלבים: דרגה 0 עד דרגה 3.
דרגה 0 – מאופיינת במבנה חלק אחיד ואפרפר של השלייה, וגבול חד וחלק בין השלייה לשריר הרחם. דרגה זו ממשיכה בערך עד לשבועות 16-18 .

דרגה 1 – אופיינית לשבועות 18-29 ומאופיינת ע"י הופעת נקודות לבנות לא סדירות בתוך השלייה, וגבול שלייה לא סדיר. הנקודות הלבנות הן למעשה הסתיידויות.

דרגה 2 – מופיעה סביב שבוע 30 ומאופיינת ע"י קוים קטנים לבנים , מעין פסיקים והסתיידויות רבות יותר בגבול השלייה.

דרגה 3 – אמורה להופיע רק החל מהשבוע ה-39 והלאה, ומאופיינת ע"י הסתיידויות גדולות ורבות הנראות כמעגלים המחלקים את השלייה לאזורים נפרדים. שכיחותה של דרגה זו גבוהה יותר בקרב נשים מעשנות, או כאלו הסובלות מיתר לחץ דם.

הזדקנותה של השלייה בטרם עת
קצב ההזדקנות , אינו זהה אצל כולן וישנם מקרים שהשלייה מגיעה לדרגה 3, מוקדם מן הצפוי.
עד כה לא היה מידע מוצק מה יש לעשות ומהו הסיכון, כאשר השלייה מזדקנת טרם זמנה. לכן רופאים התייחסו למקרים אילו בזהירות ובאופן אינטואיטיבי.
עקב חוסר המידע נתקלתי גם בשאלות מודאגות מרובות בפורומים לגבי שלייה בדרגה 3.
מחקר חדש ומקיף בנושא הזדקנות השלייה
החודש התפרסמה עבודת מחקר יפה וגדולה אשר בוצעה בטייוואן. הפרסום היה בירחון Ultrasound Obstetrics and Gynecology .
במחקר נבדקו 776 נשים. כל הנבדקות עברו אולטרה סאונד חודשי בחודשים השביעי, השמיני והתשיעי.
אצל 63 נשים הופיעה שלייה מדרגה 3 כבר בחודש השביעי (8% מהנבדקות).
בקרב 192 נבדקות, הופיעה שלייה מדרגה 3 בחודש השמיני ובקרב 521 הנותרות, רק בחודש התשיעי.
כאשר הופיעה שלייה מדרגה 3 בחודש השמיני או התשיעי, לא היה כל סיכון יתר לאם או לעובר. תוצאה זו מאד מרגיעה שכן עד כה התייחסנו למצב זה, כהריון בסיכון גבוה. אך כאשר השלייה מזדקנת כבר בחודש השביעי, אכן מדובר בסיכון גבוה ויש להיערך בהתאם עם מעקב קפדני.
» מה עושים כשהעובר לא מתהפך?
מאת: דר' עדי דוידסון פורסם ב:19.04.2010
נשים רבות הנמצאות בשלבי ההריון האחרונים, מודאגות מכך שעוברן מתמהמה להתהפך. כמובן שזהו אינו המצב האידיאלי והנורמלי, אך אין שום צורך להיכנס לדאגה ובטח לא לפניקה. בפוסט זה אנסה להסביר למה, תוך סקירה של הנושא, שמטריד כל אישה בהריון.
רוב העוברים בשליש השלישי להריון נמצאים במצג ראש, כלומר הראש נמצא כלפי מטה באגן האישה, ואילו העכוז נמצא כלפי מעלה לכיוון הסרעפת. אך גם אם העובר נמצא במצג עכוז (הראש כלפי מעלה והעכוז פונה לכיוון האגן), אין צורך בדאגה מוקדמת כי לבסוף רוב העוברים יתהפכו בזמן ויגיעו במצג נכון אל הלידה.
קצת נתונים:
- בתחילת השליש השלישי (שבוע 28) כרבע מהעוברים עדיין במצג עכוז ומתוכם 88% יתהפכו עד הלידה.
- בשבוע 32 נמצאים רק 7% במצג עכוז וכמחציתם יתהפכו עד הלידה.
- משבוע 37 רק 3-4% מהעוברים נמצאים במצג עכוז.
- הרוב המוחלט של העוברים הנמצאים במצג ראש בשליש השלישי יישארו כך עד הלידה.
בשבוע 37 מומלץ לוודא סופית את מצג העובר. רוב העוברים יתהפכו עד אז, כך שלא ניתן לנבא מצד אחד מי לא יתהפך ומצד שני אין משהו פרקטי לעשות בנידון. אבחון המצג התבצע בעבר ע"י מישוש של בטן האישה. רופא או מיילדת מנוסים יכולים במישוש לדעת היכן הראש והיכן העכוז של העובר. אך בימינו מבוצע האבחון לרוב ע"י בדיקת אולטרא סאונד. כאשר שמים את מתמר האולטרא סאונד בתחתית הרחם רואים מייד האם מתחת למתמר יש ראש או עכוז.
בעבר, כאשר אובחן מצג עכוז, עמדו לפנינו 3 אפשרויות:
1. ליילד את העובר במצג עכוז (יילוד העובר במצג עכוז דרשה מיומנות גבוהה)
2. לקבוע תור לניתוח קיסרי.
3. להפוך את העובר למצג ראש בטכניקה הנקראת היפוך חיצוני.
לידת עכוז

עד שנת 2000 נהוג היה לבצע בישראל לידות עכוז. לפני ההחלטה על לידת עכוז היו נבדקים מספר קריטריונים כדי למנוע סיבוכים כמו:
- האם משקל העובר קטן או גדול מדי?
- האם העובר היה במצג עכוז אמיתי (כלומר האם העכוז בלבד היה כלפי מטה ולא הרגליים)?
- האם ראש העובר גדול מדי באופן שהיה מקשה על הוצאתו?
- האם ישנו בצוות רופא המיומן בלידות עכוז?
ועוד.
לאחר בדיקת הקריטריונים, 50-70% מהעוברים היו נפסלים ללידת עכוז, אך הנותרים התקבלו בלידת עכוז בביטחון סביר. בשנת 2000 התפרסם מחקר גדול שכלל 2080 לידות ב 120 מרכזים רפואיים ברחבי העולם של עוברים במצג עכוז. מחציתם באופן אקרעי נבחרו ללידה רגילה ומחציתם ללידה בניתוח קיסרי.
מחקר זה מצא אחוז גבוה יותר של סיבוכים אצל ילדים שנולדו בלידת עכוז. למרות שבדרך כלל רופאים לא משנים את דעתם בעקבות מחקר אחד, לא משנה עד כמה הוא גדול, במקרה זה התפשטה ההחלטה, להפסיק ליילד עוברים בלידות עכוז, כאש בשדה קוצים. ותוך זמן לא רב הפסיקו ברוב ארצות העולם את לידות העכוז. גם אם יש רופאים רבים החולקים על המחקר, אין לאף אחד אומץ לעשות מחקר נוסף או לקחת סיכון וליילד עכוז בניגוד להמלצות.
עבר מאז עשור שלם, וכל המומחים הצעירים כמעט ולא ראו לידת עכוז מימיהם כך, שאין אפילו עתודה של רופאים מיומנים בלידת עכוז במידה וההחלטה תשתנה. זה בעצם מותיר אותנו עם שתי אפשרויות.
ניתוח קיסרי
הניתוח הקיסרי בימינו הינו תהליך בטוח. אומנם הסיכון לתחלואה בניתוח קיסרי גבוה יותר מאשר בלידה רגילה, אך עדיין הסיכון נמוך מאד ורוב הסיבוכים קלים וניתנים לשליטה. כ 25% מההריונות מסתיימים גם כך בניתוח קיסרי, ומצגי עכוז מהווים רק 3%.
החיסרון בניתוח קיסרי הוא תוספת הסיכון בהריון הבא. הריון אצל אישה עם ניתוח קיסרי בעבר בסיכון גבוה יותר מאשר אצל אישה ללא ניתוח כזה ובמחצית מהמקרים יחייב ניתוח גם בהריון הבא. לאחר שני ניתוחים ויותר יש הכרח לסיים כל הריון בניתוח נוסף והסיכון לסיבוכים עולה ככל שהאישה עברה יותר ניתוחים.
הדילמה העיקרית היא לאיזה שבוע לקבוע את הניתוח הקיסרי. אם נקבע את המועד לשבוע יחסית מוקדם 37-38 אז נמנע את האפשרות שהלידה תתחיל לפני המועד המתוכנן ואז נזדקק לניתוח חירום שהינו יותר מסוכן מניתוח מתוכנן. אך מאידך ישנו סיכון קל של "פגות" (אומנם עובר בשבוע 37 ומעלה אינו נחשב פג אך עדיין ישנו סיכון קל לעומת עובר בשבוע 40), וכן יתכן שאם היינו ממתינים עד להתפתחות לידה טבעית, בכל זאת חלק מהעוברים כן היה מצליח להסתובב ולהפוך למצג ראש. כבר נתקלתי בנשים שהגיעו אליי לניתוח, אך ביום הניתוח נמצא שהעובר במצג ראש, והניתוח בוטל.
ברוב בתי החולים השבוע המועדף הוא 39 כאשר הטווח הוא 38-40 שבועות הריון.
היפוך חיצוני

אפשרות זאת נשמעת מפתה בהתחלה, אך לאחר שמסבירים לנשים מה זה אומר, לא כולן בוחרות בה. בהיפוך חיצוני (לאחר שהרופא השתכנע שהמקרה מתאים) ממשש הרופא את העובר דרך בטן היולדת וממקם היכן נמצאים הראש, העכוז ועמוד השדרה. הוא מפעיל כוח הדרגתי על הראש כלפי מטה והעכוז כלפי מעלה, עד שהוא מצליח להפוך את העובר למצג ראש.
הפעולה מבוצעת לרוב כאשר האישה מקבלת עירוי נוזלים, תרופות להרפיית הרחם ומוכנה לניתוח קיסרי דחוף במידה ויהיה סיבוך כמו צירים או מצוקה עוברית. בנוסף, כמובן מבוצע מוניטור עוברי ארוך לפני ואחרי הפעולה.
פעולת ההיפוך החיצוני מבוצעת לרוב בשבוע 37. באופן תיאורטי עדיף היה לבצע את ההיפוך בסמוך ללידה, כך להימנע מלהפוך עוברים שלבסוף יתהפכו לבד ולהימנע מכך שחלק מהעוברים יתהפכו חזרה למצג עכוז, וכן למנוע לידות מוקדמות במקרה שההיפוך יגרום ללידה מיידית. אך אם נמתין מעבר לשבוע 37 כמות מי השפיר פוחתת, העובר מתקבע באגן וקשה יותר לסיבוב וכן רחם מכווץ עם צירים אינו מאפשר היפוך.
להיפוך יש יתרון אחד בולט והוא מניעת ניתוח קיסרי.
חסרונות ההיפוך החיצוני
מתוך כלל הנשים הפונות להיפוך חלקן תיפסלנה עקב חוסר התאמה הנובע מכמות מים לא מספקת, עובר גדול, עובר מקובע באגן ועוד. מתוך הנשים המתאימות להיפוך, רק ב 50-60% הוא יעבור בהצלחה (אילו נתונים מהספר ולא ברור מה אחוז ההצלחה בארץ).
- מתוך העוברים אשר הצליחו להפוך לראש, אחוז קטן מהם יהפוך חזרה לעכוז עד הלידה.
- מתוך העוברים אשר סוף סוף היגיעו ללידה במצג ראש, עדיין כ 20% מהם יעברו ניתוח קיסרי, מאותן סיבות שכל לידה יכולה להסתיים בניתוח קיסרי.
- למעשה, רק פחות ממחצית מהנשים ייהנו בתהליך ההיפוך.
- אחוז הסיבוכים בפעולה אינו גבוה אך קיים.
- הפעולה אינה נעימה.
על סמך נתונים אילו בוחרת היולדת איזה מסלול מתאים יותר לה.
» חדש: שקיפות תוך מוחית לגילוי מוקדם של מום במערכת העצבים
מאת: דר' עדי דוידסון פורסם ב:15.03.2010
לחצו להגדלה
זה לא סוד שבימינו ניתן לאבחן את רוב המומים וההפרעות הכרומוזומליות כבר במהלך ההיריון ולפני הלידה (אך לצערינו עדיין לא את כולם). בכל שנה רפואת העובר הולכת ומתפתחת, וכל שנה אנו לומדים לזהות ולאבחן ממצאים חדשים. עם התפתחות המכשור, מתקדם גם הידע שלנו. אומנם כל שנה הידע מתרחב, אך מפעם לפעם ישנן פריצות דרך משמעותיות.
פריצת דרך אחת הייתה בדיקת הדם לחלבון עוברי אשר נכנסה לשימוש לפני כ 25 שנה. מטרתה העיקרית הייתה לאבחן מומים פתוחים בעמוד השדרה, ובדרך אגב נתגלה שיש לה כושר ניבוי לגבי הסיכון לתסמונת דאון.
עם השנים הבדיקה השתכללה, וכעת בנוסף לחלבון העוברי נבדקים דברים נוספים (התבחין המשולש או המרובע). למרות השתכללות הבדיקה, ובשילוב עם גיל האישה, ניתן לאבחן בעזרתה רק כ 75% מהעוברים עם תסמונת דאון.
[לאתר מאמרים: ד"ר עדי דוידסון]
בדיקת שקיפות עורפית
פריצת דרך גדולה אחרת, המוכרת לכולם, היא בדיקת השקיפות העורפית. הבדיקה פורסמה לפני 15 שנה ע"י פרופ' קייפרוס ניקולאידס, ששם לב שלעוברים עם תסמונת דאון יש הצטברות של נוזל בעורף.
כאשר הבדיקה נפוצה בעולם, הצליחו לאסוף נתונים מכל העולם ולייצר טבלאות מדוייקות למידת הסיכון כתלות בעובי פס הנוזל בעורף, תוך לקיחת בחשבון גיל האישה וגודל העובר.
גם בדיקה זאת הלכה והשתכללה כל הזמן ונוספו לה בדיקות עזר נוספות כמו בדיקת הדם הנקראת סקר ביוכימי שליש ראשון וכן בדיקה ב אולטרא סאונד לקיום עצם האף ולזרימות דם תקינות בעובר.
כאשר נלקחים בחשבון כל הנתונים ניתן למנוע 95% מהעוברים עם תסמונת דאון.
[לקפה דה מרקר: ד"ר עדי דוידסון]
תגלית השקיפות התוך-מוחית
החודש מפרסם פרופ' ניקולאידס סמן נוסף.
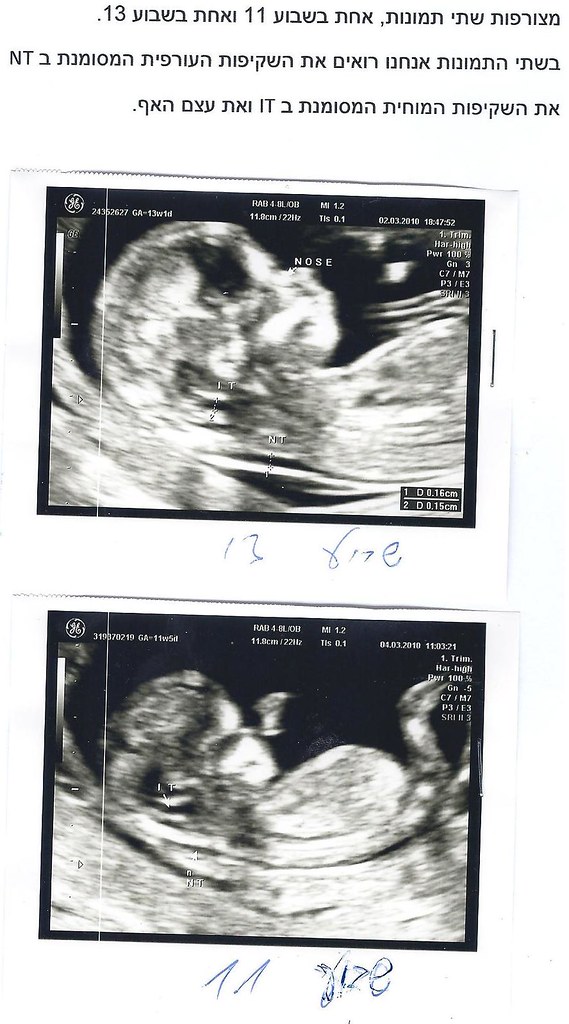
תוך הסתכלות בתמונות רבות של שקיפות עורפית, הוא וחביריו שמו לב שישנו גם איזור של שקיפות תוך מוחית (באולטרא סאונד איזור המכיל נוזל נראה כשקוף). במוח ישנה מערכת של חדרים המכילה נוזל, והאיזור של השקיפות המוחית מייצג למעשה את החדר הרביעי. כאשר יש מום פתוח במערכת העצבים, כלומר פגם בעמוד השדרה, שוקע כל המוח כלפי מטה ולכן נעלם החדר הרביעי ולא תופיע השקיפות המוחית.
כאשר הופיעו מאמרים על משמעות בצקת עורפית, הייתי בין הראשונים אשר הכניסו בדיקה זאת למרפאתי באופן שגרתי, עוד לפני שנקבע שמה לשקיפות עורפית. גם כעת מייד עם הופעת המאמר על שקיפות מוחית, צרפתי בדיקה זאת כחלק מהשקיפות העורפית.
לבלוג תפוז – עדי דוידסון
מצורפות למעלה שתי תמונות, אחת בשבוע 11 ואחת בשבוע 13.
- השקיפות העורפית המסומנת ב NT
- השקיפות המוחית המסומנת ב IT ואת עצם האף.