הצטרפו אליי בפייסבוק
נושאי הבלוג
תגיות
אולטראסאונד אולטרה סאונד אולטרהסאונד גלולות מניעה ד"ר עדי דוידסון דימום דיקור מי שפיר הורמונים הפלה הפלה טבעית הפלה פרטית הפלות הפסקת הריון הריון הריון בסיכון הריון בסיכון גבוה יחסי מין כאבים בהריון לחץ לידה לידה מוקדמת לידת עכוז מומחה גניקולוגיה בכיר מין בהריון מעקב הריון מצג עכוז ניקור מי שפיר ניתוח קיסרי סיכונים בלידה סקירת מערכות עדי דוידסון עובר פוריות פסיכולוגיה צוואר רחם מקוצר רופא הריון רופא למעקב הריון רופא לנשים בהריון רחם רפואת אם עובר רפואת נשים שקיפות עורפית שקיפות תוך מוחית תאומים תסמונת דאון
פוסטים בנושא: עדי דוידסון
» גלולת היום שאחרי – מניעת הריון בחירום
מאת: דר' עדי דוידסון פורסם ב:17.10.2012
החודש פרסמה ההתאחדות העולמית לאמצעי מניעה בחירום עמדה בנושא, ולכן אנצל הזדמנות זו להביא לידיעתכם חידושים, אך גם דעות שלי המבוססות על ניסיוני בטיפול באלפי נשים אשר השתמשו באמצעי מניעה בחירום.
כשאומרים היום "אמצעי מניעה" מתכוונים גם לכאלה שניתן לקחת לאחר קיום המגע המיני. הם נקראים אמצעי מניעה בחירום המטרה העיקרית של אמצעי מניעה בחירום היא למנוע הריון בחירום אמיתי, כלומר לאחר מגע מיני לא מוגן ולא מתוכנן, לאחר כישלון אמצעי אחר כמו קונדום אשר נקרע וכו'. שימוש בגלולה שאחרי כאסטרטגיה מתוכננת מראש אינה יעילה ומפספסת את המטרה.
» טבעת סיליקון לצוואר הרחם למניעת לידות מוקדמות
מאת: דר' עדי דוידסון פורסם ב:19.09.2012
בכנס של האגודה לרפואת העובר הנקראת THE FETUS AS A PATIENT שנערך החודש במיקונוס הוקדש חלק נכבד של הכנס לנושא הלידות המוקדמות.
לידות מוקדמות אחראיות למחצית ממקרי התמותה והתחלואה של עוברים וילודים. במשך עשרות שנים לא חלה כל התקדמות בתחום, ואחוז הלידות המוקדמות נשאר קבוע. הטיפול בפגים הלך והשתכלל עם התפתחות הפגיות בשנים האחרונות כפי שכתבתי בפוסטים קודמים חלה התקדמות משמעותית באבחון של הסיכון ללידה מוקדמת. נשים בסיכון ללידה מוקדמת הן נשים שעברו לידה מוקדמת בעבר או נשים הרות אשר נמצא אצלן צוואר רחם קצר בבדיקת אולטרא סאונד.
בדיקת אורך צוואר הרחם תופסת תאוצה ומוכחת יותר ויותר כבדיקה חשובה, כך שהחברה הישראלית לאולטרא סאונד במיילדות וגניקולוגיה שוקלת להכניסה כבדיקת חובה בכל סקירת מערכות. עד כה לא נמצא שום טיפול מתאים למניעת לידה מוקדמת במקרה של הריון מרובה עוברים (תאומים או שלישיה) למרות שהסיכון ללידה מוקדמת בהריון כזה גבוה בהרבה לעומת הריון עם עובר יחיד.
בשנים האחרונות הועלה רעיון לשימוש בטבעת סיליקון דמוית כיפה אשר תחזיק את צוואר הרחם ותמנע את פתיחתו בטרם עת.
בתמונה זו רואים את טבעת הסיליקון, אשר נקראת ARABIN PESSARY
» טכנולוגיות חדשות באולטרא סאונד
מאת: דר' עדי דוידסון פורסם ב:22.01.2012
מכשירי האולטרה סאונד מתקדמים כל הזמן וכוללים בתוכם טכנולוגיות חדשות, וברצוני להציג חלק מהן.בחודש זה היגיע ארצה מכשיר VOLUSON של חברת GE עם חבילת תוכנות חדשה לשנת 2012.

תלת מימד
תלת מימד אינה טכנולוגיה חדשה, כבר מספר שנים אנחנו נהנים לראות את הפנים של העובר בצורה ברורה ולמעשה האישה (ובן זוגה) יכולים להתחבר כך יותר טוב אל עוברם. הטכנולוגיה של התלת מימד הולכת ומשתפרת כל הזמן כך שהתמונות יותר ברורות ויותר מציאותיות.

תלת מימד זה לא רק תמונות יפות. כאשר אנחנו מבצעים בדיקה של איברי העובר בדו מימד למעשה אנחנו מסתכלים על פרוסה דקה מתוכו. פרוסה דקה זו מכילה את האיברים אשר ברצונינו לבדוק ועם הזזת מכשיר האולטרא סאונד אנחנו רואים עוד ועוד פרוסות ובונים בדמיונינו את המראה התלת מימדי של העובר. כאשר אנחנו מפעילים את מכשיר התלת מימד עוברת הקרן באופן אוטומטי על העובר וסורקת לתוך זיכרון המחשב אלפי פרוסות דו ממדיות ובונה דגם תלת מימדי של העובר. כיוון שהמחשב מצליח לראות הרבה יותר פרוסות מאיתנו ושומר אותן בסדר הנכון, אז הדגם שנבנה על ידו מדויק ואמין יותר.
לאחר שדגם העובר שמור בתוך המחשב אנחנו יכולים להתחיל לבדוק אותו כרגיל בפרוסות דו ממדיות אלא שהפעם איננו תלויים בתנוחת העובר אלא יכולים לבדוק פרוסות אשר לא היו נגישות לנו בבדיקה הרגילה.
דוגמא לכך אנחנו יכולים לראות בבדיקת המוח. אחד האיברים החשובים במוח נקרא CORPUS CALOSUM והוא מחבר בין מוח ימין למוח שמאל. איבר זה לא קיים בסקירה המוקדמת וחשוב מאד לבדוק אותו בסקירה המאוחרת. בחלק גדול מהמקרים העובר שוכב על הצד ולכן לא ניתן לקבל פרוסה אורכית של המוח.
בתמונה אנחנו רואים משמאל את המוח בחתך רוחבי. בעזרת טכנולוגיה של תלת מימד אנחנו מעביר פס בתמונה והתלת מימד מראה לנו את החתך האורכי לאורך הפס כמו בתמונה הימנית וכך נגלה לנו הקורפוס קלוסום ואיברי מוח נוספים שלא יכולנו לראות בתמונה המקורית.

דרך אחרת לבדוק יסודי את העובר היא על ידי טכנולוגיה הנקראת TUI . בשיטה זו אנחנו מקבלים רצף של פרוסות זו אחר זו כמו ב CT או MRI

זרימות דם בצבע באיכות HD
כפי שכתבתי בפוסטים קודמים (קישור) בעזרת טכנולוגיה של דופלר ניתן לראות זרימה בכלי הדם בצבע. הצבע מראה לנו את כיוון הזרימה ועוצמתה. זרימת דם לכיוון המכשיר נצבעת באדום ולכיוון הפוך בכחול. עד כה היה קשה להדגים ברור כלי דם קטנים ובעיקר ורידים אשר בהם הזרימות איטיות. כעת ישנה טכנולוגיה הנקראת HD DIRECTIONAL FLOW המאפשרת בנוסף לעיבוד נתוני הזרימה גם לראות את כלי הדם ותקינותם
לדוגמא בתמונות הבאות אנו רואים את הקשת של אבי העורקים היוצא מתוך הלב ו 3כלי דם היוצאים מהקשת. במקרים נדירים ישנם 4 כלי דם ותופעה זו מעלה את הסיכון לתסמונת דאון ולכן חשוב לאבחנה.

בדיקה אוטומטית של שקיפות עורפית
את חשיבותה של השקיפות העורפית כולם יודעים וכבר כתבתי עליה רבות (קישור). לאחרונה פותחה טכנולוגיה הבודקת אוטומטית מתוך התמונה את השקיפות עורפית SONO NT , ובכך מקבלים מדידה הרבה יותר מדויקת והרבה יותר אוביקטיבית.
למאמר המתאר טכנולוגיה זו בפירוט – לחצו כאן
וכמובן ישנן עוד הרבה טכנולוגיות אשר קצרה הכתבה מלהכיל כך שלאילו המתחילות את הריונן כעת צפויות הרבה הפתעות נעימות בהמשך.
» דליפה בשסתום בלב יכולה לנבא תסמונת דאון ומומי לב
מאת: דר' עדי דוידסון פורסם ב:11.12.2011
מאמר חדש אשר פורסם בירחון של האגודה האמריקאית לגניקולוגיה ומיילדות ACOG פותח לנו אור חדש על נושא ישן. אך לפני שאתאר את המאמר אסביר בקצרה את הרקע.
בשנים האחרונות, תוך חיפוש סימנים לתסמונת דאון, נמצא כי דליפה דרך השסתום הימני בלב, מהווה סימן אפשרי לתסמונת דאון.
במאמרים קודמים התיחסתי לסימנים אפשריים אחרים למצב שכזה, כמו שקיפות עורפית, עצם אף וזרימה בצינור הורידי.
מבנה הלב ופעולתו
בלב ישנם שני חדרים ושתי עליות ומכל חודר יוצא כלי דם גדול.
להלן תמונת US אשר מראה את מבנה הלב החדרים מסומנים כ R ימין, L שמאל והעליות באות A.

שריר הלב מתכווץ בשני שלבים:
בשלב ראשון, השסתומים נפתחים ומאפשרים לדם לזרום מן העליות אל החדרים. להלן תמונה המראה זאת. זרימת הדם מופיעה באדום.

(הבדיקה בוצעה בעזרת דופלר צבע. שיטה זו הוסברה בפוסט קודם)
בשלב השני, החדרים מתכווצים, השסתומים נסגרים ומונעים מהדם לחזור לעליות אלא גורמים לו לצאת מהלב דרך כלי הדם הגדולים.
להלן תמונה המראה שסתומים סגורים וחוסר זרימה אל העליות. כאשר קימת דליפה דרך השסתום מופיעה זרימה הפוכה הנצבעת בכחול

בעזרת דופלר ניתן גם להאזין לזרימה ולרשום אותה בצורה גרפית.
כאשר ישנה דליפה אנחנו רואים זרימה משמעותית ועמוקה מתחת לקו ולא כמו בתמונה המצורפת המראה זרימה תקינה.

אז מה מחדש המאמר?
המאמר מראה, כי במחצית מהעוברים אשר סבלו ממומי לב נמצאה דליפה בשסתום הימני, בעוד שתופעה זו התרחשה רק ב 8% מהעוברים הבריאים.
כך שבנוסף ליכולת הניבוי של תסמונת דאון יש לדליפה גם יכולת לנבא מומי לב.
ברצוני להדגיש כי זו לא בדיקה אבחנתית אלא בדיקת סקר. מצד אחד, קיום הדליפה מראה על סיכון מוגבר לתסמונת דאון, מום לב או שניהם, אך מאידך הדליפה יכולה להיות גם בעוברים בריאים. בנוסף, חוסר הדליפה אינו שולל תסמונת דאון או מום לב.
בדיקת סקר רק מחלקת לנו את העוברים לסיכון גבוה וסיכון נמוך ולפי חלוקה זו אנו מחליטים אילו בדיקות נוספות נבצע בכל קבוצה.
» מצג עכוז – היפוך חיצוני
מאת: דר' עדי דוידסון פורסם ב:21.11.2011
בפוסט קודם כתבתי מה עושים כאשר העובר לא מתהפך (קישור), תיארתי שם את אחוז העוברים המתהפך למצג ראש בשבועות שונים של ההריון, ולמעשה 97% מגיעים ללידה במצג הנכון. בקרב אילו אשר עוברן במצג עכוז ישנה דילמה גדולה האם לקבוע תור לניתוח קיסרי או לנסות להפוך את העובר למצג ראש.
האפשרות לבצע היפוך ובכך להפוך להריון רגיל נשמעת מאד מפתה, אך למרבה הצער הפעולה אינה פשוטה ואחוז ההצלחה אינו גבוה..
מאמר חדש שפורסם החודש באגודה האמריקאית למילדות וגניקולוגיה ACOG מאיר את הנושא באור חדש ולכן יקל על הנשים את קבלת ההחלטה.
המחקר כלל 114 נשים עם עובר במצג עכוז המועמדות להיפוך חיצוני לכל הנשים בוצעה בדיקת אולטראסאונד ונאספו נתונים רבים. מתוך 114 נשים ההיפוך הצליח רק ב52 נשים ומתוכם רק 37 הצליחו ללדת ללא ניתוח, כלומר רק שליש מהנשים נהנו מההיפוך.
הם השוו נתונים רבים בין אילו שהצליחו ואילו שנכשלו כדי למצוא אילו נתונים יכולים לנבא הצלחה בהיפוך.
עובי שריר הרחם
זהו הנתון החדשני במחקר שלא היה ידוע עד כה ולא נבדק עד כה בנשים המיועדות להיפוך.
נמצא שככל ששריר הרחם עבה יותר באיזור העליון של הרחם כך סיכוי ההצלחה גדול יותר ואפילו הצליחו לחשב את הגבול. נמצא שעובי מעל 6.7 ממ' מנבה סיכוי טוב להצלחה,
כמות מי שפיר
ידוע והגיוני שככל שיש יותר מי שפיר יותר קל להפוך את העובר. כאשר כמות המיים מועטה אז אין מספיק חלל כדי לבצע את ההיפוך. כדי למדוד את כמות המיים מחלקים את הרחם ל 4 רבעים ומודדים את עומק המיים המקסימלי בכל רבע ומחברים. תוצאה מעל 12טובה להיפוך.
סוג העכוז
ישנם 3 סוגים עקריים של מצג עכוז.
עכוז אמיתי frank bfeech כאשר הרגליים מקופלות חזק ומגיעות עד הראש.
עכוז שלם complete breech כאשר הרגליים בישיבה מזרחית צמודות לעכוז.
ועכוז לא שלם כאשר למעשה הרגליים הם הקרובות לצוואר הרחם ולא העכוז.
כאשר העכוז אמיתי frank הסיכוי להצלחה הרבה יותר נמוך.

סוגים שונים של מצג עכוז
מיקום הגב של העובר
כאשר הגב כלפי מטה אחוז ההצלחה מעט יותר גבוה לעומת כאשר הגב כלפי מעלה.
מיקום השלייה
תמיד חשבו שישנה חשיבות למיקום השליה. חשבו ששליה קדמית מפריעה להיפוך. המחקר הנוכחי מראה שאין חשיבות למיקום השלייה.
לסיכום:
לפני נסיון היפוך חשוב לבצע אולטראסאונד המכוון לסימנים הנ"ל.
אם העכוז אינו frank, יש מיים בכמות מספקת ועובי קיר הרחם מעל 6,7 ממ' יש טעם לנסות היפוך. אחרת אחוז ההצלחה עוד הרבה פחות משליש מהמקרים.
ד"ר עדי דוידסון הוא גניקולוג בכיר המתמחה ברפואת אם-עובר. בוגר בית הספר לרפואה של הטכניון בחיפה ובעל עשרות שנות ניסיון בבתי חולים ובקליניקה הפרטית מתמחה ב- הפסקת הריון ועוד…
» הפלה טבעית – האבחנה עלולה להיות מוטעית
מאת: דר' עדי דוידסון פורסם ב:31.10.2011
החודש פורסמו מאמר מערכת ועוד ארבעה מאמרים מחקריים באגודה הבינלאומית לאולטראסאונד במיילדות וגניקולוגיה, הגורסים כי אבחנה של הפלה טבעית מוקדמת עלולה להיות מוטעית והריונות תקינים עלולים להיות מופלים בטעות. בעקבות מאמר המערכת, נוצר הד תקשורתי רחב באירופה וארצות הברית (קישור 1, קישור 2).
בעשור האחרון, החלה מגמה שמטרה היא להפוך את הרפואה – מאמנות למדע. לתופעה זו קוראים "רפואה מבוססת עובדות" (Evidence Based Medicine). לצורך כך, צוותים מדעים עוברים על נוהלים רפואיים ובודקים האם הם מבוססים על מחקרים ועובדות ובמידה שכן – מדרגים את רמת העובדות לפי דרגת דיוקן.
מצד אחד יש יתרון לגישה המדעית, שכן היא מבוססת על עובדות וגורמת לאחידות בגישות במרכזים הרפואיים בארצות השונות. מאידך, ישנו גם חסרון בגישה המדעית, לאור העובדה כי לוקח 20 שנה לאסוף עובדות עד שנוצר בסיס מדעי מובהק, ובזמן זה שחולף – השיטות והמכשירים אשר איתם נאספו – כבר אינם רלוונטיים.
לגבי טיפולים, אם נמתין 20 שנה לעובדות המוצקות, בינתיים חולים רבים לא יוכלו ליהנות מטכנולוגיות חדישות, כך שהדרך הטובה ביותר היא דרך הביניים המשלבת מדע ואמנות.
הפלה טבעית מוקדמת היא תופעה שכיחה ביותר ובכל יום נתקל הרופא במרפאתו וכל שכן התורן בחדר המיון במספר מקרים שכאלו. בכל מקרה צריך הרופא להתלבט בין שלוש אפשרויות: הריון תקין, לא תקין או שלא ניתן לקבוע ולכן צריך בירור ומעקב. ההחלטה במקרים אלו היא קשה, כי החלטה על הריון לא תקין מובילה להפסקת הריון ובמקרים נדירים – להפסקתו של הריון תקין.
מהם הקריטריונים לקביעת הריון לא תקין?
בשנת 1995, קבע סטוארט קמפבל (שהיה אז ממובילי האולטראסאונד בעולם), שאם מוצאים שק הריון גדול מ-2 ס"מ ללא סימני הריון בתוכו או עובר גדול מ-10 מ"מ ללא דופק והמצב נמשך ללא שינוי במשך שבוע – זוהי הוכחה להריון לא תקין.
הארגון הגניקולוגי המלכותי הבריטי RCOG, קבע: קריטריונים כנ"ל אך מספקים בעובר בגודל של 6 מ"מ ומעלה. בארגון האמריקאי אגב, המדידה היא לפי שק רק מעל 16 מ"מ או עובר ללא דופק מעל 5 מ"מ.
כפי שניתן לראות – הקריטריונים שונים ביותר ולכן מדאיגים.
מה הן העובדות שעל פיהן נקבעו הקריטריונים?
באותו ירחון בו מופיע מאמר המערכת הנ"ל, מופיע מאמר נוסף שהוא למעשה סקירת הספרות בנושא במטרה לחפש את העובדות. תוצאת החיפוש היא שכמעט ואין עובדות מכוונות, אלא רק 8 מאמרים בנושא (בניגוד לאלפי מאמרים בנושאים אחרים) ורובם בני יותר מ-20 שנה.
במחקר שכלל 1,000 נשים, הוכח כי אם נשתמש בקריטריונים המחמירים – נטעה במקרה אחד מתוך 200 נשים (הרבה מאוד). אם נשתמש בקריטריון האמריקאי לעומת זאת – נטעה באחת מכל 25 נשים(!).
מהי מידת הדיוק של בדיקת האולטראסאונד בהריונות צעירים?
במאמר נוסף באותו ירחון, ישנה הוכחה שהטעות במדידה בהריונות כה קטים, יכולה להיות של 20% לכל כיוון. כאשר בודקים שונים התבקשו למדוד שק שקוטרו 20 מ"מ, קבלו חלק מהבודקים תוצאה של 16 מ"מ ואילו אחרים מצאו 24 מ"מ, כך שבזמן מדידה – יש לקחת בחשבון את מרווח הטעות האפשרית.
המסקנה:
ראשית, נדרשים מחקרים חדשים לפתרון הסוגיה.
יש להפעיל שיקול דעת בכל מקרה וכמובן לקחת בחשבון את כל הנתונים כמו: גיל ההריון, האם ההריון מוכח? האם בוצעה בדיקת הריון מוקדמת המוכיחה את גיל ההריון? האם רמת ה-BETA (הורמון ההריון) עולה באופן תקין? ולבסוף – האם ישנם תסמינים מחשידים נוספים כמו דימום או כאבים.
בכל מקרה של ספק, אני נוטה לעשות מעקב עד שמתקבלים נתונים חד משמעיים לאחד הכיוונים.
בתמונה המצורפת, ניתן לראות שק הריון ללא עובר. שק שכזה, אם מתגלה בשבוע השביעי להריון, הוא רמז להריון לא תקין. אך אם טעינו בגיל ההריון ואנחנו רק בשבוע החמישי, אז ישנה אפשרות שההריון תקין ובעוד שבועיים נמצא בתוכו עובר בריא עם דופק.
» סיכויי הצלחה נמוכים יותר בהפריה חוץ גופית לנשים הסובלות מהשמנת יתר
מאת: דר' עדי דוידסון פורסם ב:09.10.2011
 לפי מחקר חדש שנערך בארה"ב: ככל שאישה סובלת מהשמנת יתר גדולה יותר, כך סיכוייה להכנס להריון וסיכויי ההצלחה של הפריה חוץ גופית – נמוכים יותר וישנו סיכוי גבוה יותר לאיבוד העובר במהלך ההיריון.
לפי מחקר חדש שנערך בארה"ב: ככל שאישה סובלת מהשמנת יתר גדולה יותר, כך סיכוייה להכנס להריון וסיכויי ההצלחה של הפריה חוץ גופית – נמוכים יותר וישנו סיכוי גבוה יותר לאיבוד העובר במהלך ההיריון.
מחקרים שנערכו באוניברסיטת מישיגן, בניהולה של ברברה לוק, מצאו כי לנשים הסובלות מהשמנת יתר – פחות סיכויים להרות בהפריה חוץ גופית מאשר לנשים במשקל רגיל.
מחקרי עבר הראו גם כן את אותן התוצאות, אך לא הצליחו להוכיח את הקשר בין משקל היתר לבין התוצאות.
במהלך המחקר, נאסף חומר ממערכת הכוללת למעלה מ-90% מפעולות ההפריה החוץ גופית שנעשו בארה"ב. מדובר בכ-150,000 טיפולי פוריות בין השנים 2007 ל-2008, ב-361 קליניקות שונות.
לגבי כל תהליך הפריה, המערכת דיווחה האם הוא בוטל, האם הוביל להריון, או שמא הוביל להריון שנגמר מוקדם כתוצאה מהפלה טבעית או בלידתו של תינוק מת או בלידה תקינה של תינוק חי ובריא. לגבי רוב התהליכים, המערכת הכילה גם נתונים לגבי גובה ומשקל האם לפני תחילת הטיפולים.
מתחילת ועד סוף התהליך, נראה שנשים בעלות עודף משקל רב, השיגו אחוזי הצלחה נמוכים יותר.
כ-9% מהטיפולים בנשים במשקל רגיל הופסקו בשלב מוקדם, לעומת 16% בקרב נשים הסובלות מהשמנת יתר (נתון יחסי לאישה בגובה 1.60מ' ובמשקל של למעלה מ-136ק"ג.
לנשים במשקל נורמלי, היו 43% סיכוי להכנס להריון בטיפול בו משתמשים בביציות העצמיות שלהן להפריה חוץ גופית, לעומת 36% לנשים בעלות משקל יתר רב. נתוניהן של אלו בעלות משקל יתר לא רב, היו ממצועים בין שני המגזרים.
המגמה המשיכה באותו האופן גם בקרב הנשים אשר המשיכו עם תהליך ההריון, כאשר לנשים הסובלות מהשמנת יתר חמורה, סיכוי כפול מאשר לנשים במשקל נורמלי לאבד את התינוק במהלך ההריון.
אחת ההשערות שעלו במהלך המחקר היא: כי רקמות השומן העודפות מיצרות אסטרוגן, אשר גורם משטה במוח לחשוב שהשחלות עובדות בצורה תקינה למרות שהן לא, ובכך מונע מהן לעבוד כראוי.
לעומת הנתונים אשר צויינו עד כה, המחקר העלה גם נתון מעניין לגבי העובדה כי נשים במשקל נורמלי, סובלות יותר ממקרים של אנדומטריוזיס – מקרים בהם חלקי רקמות של רירית הרחם גדלים מחוצה לו, על איברים שונים בחלל הבטן ומצידם החיצוני של הרחם והשחלות). במקביל, נשים בעלות משקל יתר רב, סבלו יותר ממקרים של שחלות מוגדלות המכילות ציסטות.
לסיכום, ציינו במחקר, כי המשקל העודף אמנם טומן בחובו סיכונים, אך הוא עדיין איננו פקטור משמעותי בבעיות בהפריה חוץ גופית כפי שמהווים גיל ועישון. בנוסף, המחקר העלה כי אפילו הורדה קטנה במשקל עשויה לשפר רבות את סיכוייה של האישה להכנס להריון בריא ולכן אם אישה מתכננת הריון – מומלץ להתחיל כבר עכשיו בהליך ההרזיה.
» חיסון נגד שפעת לנשים בהריון, עשוי לתרום גם לעובר
מאת: דר' עדי דוידסון פורסם ב:23.08.2011
 אמנם עדיין חם, אך אנו מתקרבים לתקופת המעבר שלאחריה החורף. כמו בכל שנה, מליוני בני אדם בכל העולם מתלבטים האם להתחסן כנגד שפעת או לתת למערכת החיסונית של הגוף לנסות ולהאבק בעצמה. בראש המתלבטים, עומדת קבוצת הנשים בהריון, אשר חוששות מהשפעותיו של החיסון וההשפעה שלו על העובר.
אמנם עדיין חם, אך אנו מתקרבים לתקופת המעבר שלאחריה החורף. כמו בכל שנה, מליוני בני אדם בכל העולם מתלבטים האם להתחסן כנגד שפעת או לתת למערכת החיסונית של הגוף לנסות ולהאבק בעצמה. בראש המתלבטים, עומדת קבוצת הנשים בהריון, אשר חוששות מהשפעותיו של החיסון וההשפעה שלו על העובר.
מחקר שנערך בקרב 1,641 נשים בבית החולים שבאוניברסיטת דיוק, בעונת השפעת של 2009-2010, הראה קשר ישיר בין החיסון לבין משקל לידה ממוצע גבוה יותר (3178 גרם לעומת 2903 גרם) וגיל הריון ארוך יותר (38.3 שבועות לעומת 36.8 שבועות).
נשים שקיבלו לפחות חיסון אחד נגד שפעת, היו גם הרבה פחות צפויות להדרש לבדיקות או אשפוז בבית החולים (39% לעומת 44%).
"מידע זה, תומך בנתונים המוקדמים שנצברו, כי קבלת חיסון נגד שפעת לא רק משפר את בריאות האם, אלא גם את תוצאות הלידה", אמרה ד"ר קימברלי פורטנר, בכינוס השנתי בנושא מחלות זיהומיות של האיגוד לגניקולוגיה ומיילדות.
בסך הכל, 44% מהנשים בחלק הראשון של הניסוי, קיבלו שני חיסונים בהתאם להמלצות, אחוז גבוה בהרבה מהנתונים הקודמים של מתחסנות כנגד שפעת, שעמד על 12%-34% ובהשוואה לאחוז המתחסנות מחוץ לניסוי באותה השנה.
עוד 7% לא חוסנו כלל ול-24% נוספים כלל לא היו רישומים או תיעודים כלשהם של חיסון אי פעם.
בנוסף, לאחר החיסון, ממוצע גיל ההריון בביקור הטרום לידתי הראשון, היה נמוך באופן משמעותי ב-14.8 שבועות, בקרב נשים שקיבלו את החיסון, לעומת 18.6 שבועות בנשים שלא קיבלו שום חיסון, ו-21.2 שבועות עבור אלו עם מצב חיסון לא ידוע.
הקשר בין חיסון השפעת לבין ההשפעה שלו על לידה מוקדמת ובריאות העובר, עדיין לא ברור, למרות שניתן להסביר אותו על ידי ההשפעה שיש לאם בריאה על התפתחות תהליך ההריון.
לסיכום
המאמר הנ"ל מבוסס על מחקר שנעשה בארצות הברית. אצלינו בארץ אנחנו צריכים להסתמך על תחזיות של משרד הבריאות אשר מנבאות תחלואה לפי הזנים הצפויים באותה השנה.
בשנים האחרונות הייתה המלצה חד משמעית לחסן נשים הרות כיוון שמצד אחד החיסון נבדק והוכח כבטוח לנשים הרות ומצד שני היו זנים מאד אלימים כולל הזן H1N1 הנקרא שפעת חזירים.
עדיין לא קיבלנו המלצות לשנה הבאה, וברגע שיהיו המלצות הן יפורסמו גם בכלי התקשורת וגם בקרב האחיות המטפלות ומחסנות נשים הרות.
אני ממליץ לכל אישה להתעדכן בהמלצות ולאחר שתשקול את הבעד והנגד לקבל החלטה.
» צוואר רחם מקוצר והקשר ללידה מוקדמת
מאת: דר' עדי דוידסון פורסם ב:05.07.2011
עם התפתחות המיילדות המודרנית או כפי שהיא נקראת רפואת אם-עובר, התקדמנו מאד בנושאים רבים כמו אבחון מוקדם של תסמונת דאון, אבחון מומים בעובר, טיפול טוב נשים עם מחלות כרוניות ועוד.
בנושא חשוב אחד נכשלנו עד כה והוא מניעת לידות מוקדמות ופגות. אחוז הלידות המוקדמות לא השתנה כלל ב 50 השנים האחרונות ואפילו עלה מעט.
כיוון שהלידות המוקדמות מהווים כמחצית מהמקרים של תמותת עוברים ותינוקות, אם נצליח להפחית גורם זה אז נוכל להפחית באופן משמעותי תמותה של עוברים ותינוקות.
מה הסיבה לכישלון עד כה?
עד כה לא הייתה לנו בדיקה טובה לאבחון מוקדם של לידות מוקדמות ולא הייתה לנו תוכנית טיפול טובה למניעת לידות מוקדמות כאשר כבר חשדנו בכך.
מה השתנה בתחום?
לאחרונה חלו שינויים דרמטיים בתחום גם באבחון גם במניעה וגם בטיפול. במאמר זה אדבר רק על האבחון ובמאמר המשך אדון במניעה וטיפול.
איך מאבחנים?
מחקרים אשר נעשו לאחרונה מראים שהבדיקה היחידה היכולה לנבא לידה מוקדמת היא מדידת אורך צוואר הרחם בעזרת אולטרא סאונד. הדרך הטובה ביותר היא אולטרא סאונד פנימי דרך הנרתיק כאשר שלפוחית השתן ריקה.
בתמונה הבאה רואים מדידה של צוואר רחם ארוך ותקין:
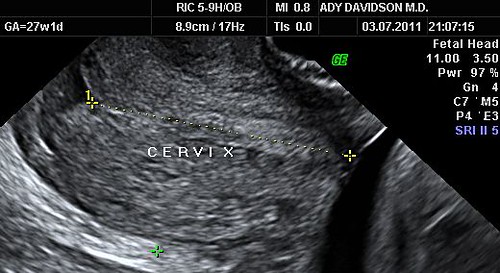
מתי כדאי למדוד את אורך הצוואר?
בנשים עם סיכון גבוה ללידה מוקדמת מומלץ למדוד אורך צוואר כל שבועיים בין השבועות 14-24 . בנשים בסיכון נמוך מספיקה מדידה אחת בעת ביצוע הסקירה המאוחרת. בנשים המתלוננות על צירים או מחושים אחרים היכולים לנבא התחלת לידה מוקדמת בודקים את אורך הצוואר בלי קשר לשבוע ההריון. אורך צוואר הרחם הוא בממוצע 36 ממ'. כאשר צוואר הרחם קצר מ 15 ממ' בעובר יחיד או 25 ממ' בתאומים אז הסיכון ללידה מוקדמת מאד הוא גבוה. איך לטפל בנשים עם צוואר מקוצר ארחיב במאמר הבא.
האם לא מספיק למדוד אורך צוואר רק אצל נשים בסיכון גבוה?
מתוך כלל הלידות המוקדמות רק 15% היו בסיכון גבוה וב 85% זה קרה בהפתעה ללא כל גורם סיכון. הנשים בסיכון גבוה מהווים רק 3% מכלל הנשים ההרות. אם נאבחן ונטפל רק בקבוצה הקטנה שהיא בסיכון גבוה לא נצליח להשפיע על השכיחות של לידות מוקדמות ועל התמותה.
האם יש שימושים נוספים למדידת אורך צוואר?
כמו בכל בדיקה רפואית, כאשר היא מתגלית מיד מתגלים גם שימושים נוספים והם:
-
כאשר יש ריבוי מי שפיר משמעותי יכולה להיגרם לידה מוקדמת. ניתן לנקז מי שפיר בעזרת דיקור ולהפחית לחץ אך זוהי פעולה חודרנית. אם מודדים את אורך הצוואר אז ניתן לנקז רק כאשר הצוואר מקוצר.
-
כאשר יש ניתוח קיסרי בעבר ישנה דילמה מתי לבצע ניתוח חוזר (קישורים לפוסטים קודמים שלי בנושא). ככל שדוחים את הניתוח אז התינוק יותר בשל אך גם עולה הסיכון שתתפתח לידה ספונטנית וניתוח חירום. ניתן למדוד אורך צוואר בשבוע 37. אם הצוואר קצר מ 2 סמ' חייבים לקבוע תור תוך שבוע. אם הצוואר ארוך מ 3 סמ' ניתן להמתין אפילו לשבוע 39-40 . אצל נשים עם ניתוח קיסרי בעבר המעוניינות ללדת בלידה רגילה ניתן למדוד אורך צוואר בשבוע 39-40 ולהתרשם האם יש סיכוי שתתחיל לידה רגילה לבד. במידה וצוואר מעל 3 סמ' הסיכוי קטן מאד ולכן עדיף לבצע ניתוח חוזר ולא להמתין.
-
כאשר מעוניינים לבצע זירוז לידה מסיבות שונות אז מדידת אורך הצוואר יחד עם נתונים נוספים יכול לנבא את הסיכוי בהצלחת הזירוז.
-
כאשר תאריך הלידה המשוער חולף יש סכנה מוגברת לתינוק בתוך הרחם אך מצד שני יש סיכון גם בזירוז מיותר. מדידת אורך צוואר הרחם יכולה לנבא את הסיכוי להתפתחות לידה טבעית תוך שבוע כך שנוכל לשקול האם להמתין או לזרז.
» מתי ליילד כשהעובר קטן בשל האטה בקצב הצמיחה (IUGR)?
מאת: דר' עדי דוידסון פורסם ב:08.05.2011
אחת הדילמות הגדולות, שהמומחים ברפואת אם-עובר מתחבטים בה, היא מתי ליילד עוברים בסיכון גבוה.
לידה רגילה מול יילוד יזום
הסיבה לדילמה, נובעת מכך שבשלות ריאתית מקסימלית, מתפתחת רק לאחר שבוע 39. בנוסף, לידה רגילה המתפתחת לבד, עדיפה לרוב על יילוד יזום. מצד שני, במצבים רבים אשר מהווים גורמי סיכון לעובר, המשך ההריון הינו בעל סיכון רב יותר מאשר יילוד יזום מוקדם.
כיוון שלא קל למצוא את נקודת האיזון אשר בה הסיכון בהמשך ההריון עולה על הסיכון (ואי הנוחות) שבזירוז לידה מיידי, החוקרים מחפשים כל הזמן בדיקות, אשר תעזורנה לנו למצוא את המועד הנכון ליילוד.
האטה בקצב צמיחת העובר (IUGR)
אחד המצבים המעניינים אותי במיוחד, שעליי אף להתמודד איתו לעיתים קרובות, הינו עוברים אשר האטו באופן משמעותי את קצב גדילתם.
במאמריי הקודמים, כתבתי על הצמיחה התקינה של העובר, על האטה בצמיחה של העובר , ועל דרכי האבחון והטיפול בתופעה זאת.
הפעם אתייחס לבדיקת דופלר חדשה המרמזת לנו מתי ליילד עוברים שקצב צמיחתם המועט קרוב למועד הלידה (משבוע 34 ומעלה).
החוקרים סבורים, כי עוברים שקצב צמיחתם הואט בשלב מאוחר של ההריון, מתנהגים באופן שונה לעומת אילו שהינם קטנים עוד בשלביו המוקדמים של ההריון.
כ-10% מהעוברים, משקלם קטן מהנורמה. בקרב קבוצה זו, ישנו סיכון יתר למצוקה עוברית ולניתוח קיסרי בעקבות זאת, וכן לסיכונים נוספים.
בעזרת הדופלר, אנו יכולים לבדוק את איכות זרימת הדם בכלי דם שונים של האם והעובר (קישור להסבר המתאים לגבי דופלר, ניתן למצוא בפוסט שכתבתי על דרכי האבחון והטיפול הנ"ל).
מעקב אחר עובר בסיכון באמצעות בדיקת ה-MCA
עד כה, היה נהוג לעקוב אחרי העוברים בעיקר ע"י בדיקת זרימת הדם בעורק של חבל הטבור. עורקי הטבור מזרימים את הדם אל השלייה, ולכן הם מייצגים נאמנה את התפקוד של השלייה. כאשר כלי הדם בשלייה חסומים וישנה התנגדות מוגברת בשליה אז ישנה ירידה בזרימת הדם בעורק הטבור.
אולם, מדד זה של זרימת הדם בעורקי הטבור, הינו בעל רגישות נמוכה מאד, שכן טווח הנורמה מאד רחב ורק כאשר השינוי קיצוני נוכל לראות אותו בא לידי ביטוי. כאשר ה IUGR מתפתח בשלב מאוחר בהריון, אין מספיק זמן להתפתחות של שינוי קיצוני בעורק הטבור, והמדד נשאר תקין למרות סכנה למצוקה עוברית.
מדד אחר הוא זרימת הדם בעורק המרכזי של המוח הנקרא MCA. כאשר השליה איננה מתפקדת היטב והעובר מקבל אספקת דם מופחתת, ישנה התרחבות של עורקי המוח, כדי שהמוח יוכל לקבל בכל זאת אספקת דם טובה.
תופעה זו מתבטאת בזרימה מוגברת ב-MCA. בדיקת ה-MCA, הינה חשובה בהרבה מבדיקת זרימת הדם בעורק הטבור ואף רגישה הרבה יותרלשינויים בעובר, המנבאים מצוקה עוברית. לכן, היא חייבת להתבצע כאשר העובר נמצא במעקב, בשל חשד להאטה בקצב צמיחה עוברית (IUGR).

בתמונה זו רואים איך נמדדת ונראית הזרימה במוח ובעורק הטבור. UA PI בטבור ו- MCA PI במוח.
התפתחויות מחקריות חדשות אודות האטה בקצב צמיחת העובר
במחקרים אחרונים התקדמו החוקרים צעד נוסף קדימה. הם המציאו מדד נוסף, בעזרתו ניתן לזהות עוברים, שהזרימה בעורקי הטבור שלהם ירדה, בעוד זו שבעורקי המוח התגברה, כששני מדדים אילו עדיין בגדר הנורמה.
מדד זה, לו קראו יחס טבור (CPR – CEREBROPLACENTAL RATIO), הוא חלוקת ערך הזרימה בטבור, בערך שהתקבל בזרימה במוח.
כיוון שמדד זה מושפע משני השינויים גם יחד, הוכח שהינו הרבה יותר רגיש מכל אחד מהנ"ל בנפרד. כאשר מדד זה אינו תקין מומלץ לשקול יילוד מוקדם בזירוז הלידה.






