הצטרפו אליי בפייסבוק
נושאי הבלוג
תגיות
אולטראסאונד אולטרה סאונד אולטרהסאונד גלולות מניעה ד"ר עדי דוידסון דימום דיקור מי שפיר הורמונים הפלה הפלה טבעית הפלה פרטית הפלות הפסקת הריון הריון הריון בסיכון הריון בסיכון גבוה יחסי מין כאבים בהריון לחץ לידה לידה מוקדמת לידת עכוז מומחה גניקולוגיה בכיר מין בהריון מעקב הריון מצג עכוז ניקור מי שפיר ניתוח קיסרי סיכונים בלידה סקירת מערכות עדי דוידסון עובר פוריות פסיכולוגיה צוואר רחם מקוצר רופא הריון רופא למעקב הריון רופא לנשים בהריון רחם רפואת אם עובר רפואת נשים שקיפות עורפית שקיפות תוך מוחית תאומים תסמונת דאון
בלוג
» דיקור מי שפיר – האם באמת הסיכון כה גדול?
מאת: דר' עדי דוידסון פורסם ב:18.07.2011
לפני מספר שבועות, פורסמה ב-YNET ידיעה, על צעירה בת 26 אשר ביצעה בדיקת מי שפיר וכתוצאה מזיהום נכנסה למצב של סכנת חיים ועברה כריתת רחם. אמנם בדיוק כמו בכל פעולה רפואית, ישנם סיכונים, אך הם נמוכים ביותר לעומת התועלת הרבה שבבדיקת מי השפיר.

ישנם מאמרים רבים העוסקים בסיכון להפלה כתוצאה מבדיקת שפיר, אך אין הסכמה מוחלטת בין המקורות השונים. ישנם הטוענים כי הסיכון להפלה בבדיקת מי שפיר, גבוה לכדי 1:100 ואחרים מצאו סיכון נמוך של 1:2000.
הסיבות להפרשים הגדולים בין הנתונים המוצגים:
א. הסיכון להפלה קיים גם אצל נשים אשר לא עברו בדיקת מי שפיר, והוא בכלל לא נמוך. הסיכון הכללי להפלה במהלך הריון עומד על 0.94% שזה 1:105.
ב. בחלק מהמאמרים, כל הפלה עד השבוע ה28 נחשבה כקשורה לבדיקת מי השפיר. קשירת הפלה אשר מתרחשת חודש – חודשיים לאחר הניקור, היא פשוט לא הגיונית.
ג. ישנן ארצות אשר בהן מבצעים ניקור מי שפיר רק כאשר ישנה סיבה רפואית לכך, וכמובן שסיבות רפואיות כמו: גיל מתקדם או חלבון עוברי לא תקין, מעלות את שכיחות ההפלות ללא קשר לניקור מי שפיר.
ד. ההמלצה בספרות היא לבצע ניקור מי שפיר החל מהשבוע ה-15. כיוון שבארץ מבצעים את הבדיקה בין השבועות 17-21, הסיכון בבדיקה קטן יותר.
צפו בד"ר עדי דוידסון מבצע דיקור מי שפיר
סיכון מזערי – הוכחה מחקרית
במאמר שפורסם בירחון OBSTETRICS & GYNECOLOGY, הירחון הרשמי של האגודה האמריקאית למיילדות וגניקולוגיה – ACOG, תועד מחקר אשר בוצע במרכז הרפואי מהמובילים במחקר, Mount Sinai בניו יורק.
המחקר כלל 35,000 נשים אשר הגיעו לבדיקת שקיפות עורפית ולאחר מכן היו במעקב עד הלידה. כ-3,100 מתוך הנשים שתועדו, בצעו גם דיקור מי שפיר, פי 2 מהצפוי לפי תוצאות הבדיקות, דבר המשתמע ממנו כי למרות תוצאות תקינות של הבדיקה הקודמת – הן החליטו לבצע גם דיקור מי שפיר, בדיוק כמו בישראל.
תוצאות המחקר הראו שבקבוצת הנשים אשר עברו דיקור, היו 1% הפלות עד שבוע 24, אך בקבוצה אשר לא עברה דיקור היו 0.94%, מספרים דומים מאוד וללא הבדל סטטיסטי ביניהם.
המסקנה ממספרים אלו היא, שאין הוכחה סטטיסטית לתוספת עקרונית של סיכון להפלה במקרה של ביצוע הבדיקה, וגם תוספת זו היא של 0.06% = 1:1750.
בנוסף, אם במקום לבדוק הפלות עד שבוע 24 היו בודקים רק את ההפלות אשר התרחשו תוך שבועיים מביצוע הבדיקה, היו מוצאים הבדל אפילו נמוך יותר. הסבירות שהפלה אשר התרחשה יותר מחודש לאחר מכן, היא אן בעקבות הבדיקה, הוא נמוך ביותר.
לסיכום הסיכום בדיקור מי שפיר הוא קטן ביותר, בעוד התועלת האבחנתית גדולה ביותר.
בכדי להקטין את הסיכון, מומלץ לודא את הכללים הבאים:
- 1. לא לבצע לפני שבוע 17+.
- 2. לא לבצע כאשר ישנם דימום או התכווצויות בזמן הבדיקה או סמוך לפניה.
- 3. לא לבצע כאשר ישנו חשד לדלקת בדרכי השתן או מחלה זיהומית אחרת.
- 4. לבצע חיטוי טוב של השטח סביב אזור הדיקור.
- 5. להשתמש במחט דקה ככל האפשר.
לפרטים נוספים על הבדיקה לחצו על הקישור – דיקור מי שפיר
» צוואר רחם מקוצר והקשר ללידה מוקדמת
מאת: דר' עדי דוידסון פורסם ב:05.07.2011
עם התפתחות המיילדות המודרנית או כפי שהיא נקראת רפואת אם-עובר, התקדמנו מאד בנושאים רבים כמו אבחון מוקדם של תסמונת דאון, אבחון מומים בעובר, טיפול טוב נשים עם מחלות כרוניות ועוד.
בנושא חשוב אחד נכשלנו עד כה והוא מניעת לידות מוקדמות ופגות. אחוז הלידות המוקדמות לא השתנה כלל ב 50 השנים האחרונות ואפילו עלה מעט.
כיוון שהלידות המוקדמות מהווים כמחצית מהמקרים של תמותת עוברים ותינוקות, אם נצליח להפחית גורם זה אז נוכל להפחית באופן משמעותי תמותה של עוברים ותינוקות.
מה הסיבה לכישלון עד כה?
עד כה לא הייתה לנו בדיקה טובה לאבחון מוקדם של לידות מוקדמות ולא הייתה לנו תוכנית טיפול טובה למניעת לידות מוקדמות כאשר כבר חשדנו בכך.
מה השתנה בתחום?
לאחרונה חלו שינויים דרמטיים בתחום גם באבחון גם במניעה וגם בטיפול. במאמר זה אדבר רק על האבחון ובמאמר המשך אדון במניעה וטיפול.
איך מאבחנים?
מחקרים אשר נעשו לאחרונה מראים שהבדיקה היחידה היכולה לנבא לידה מוקדמת היא מדידת אורך צוואר הרחם בעזרת אולטרא סאונד. הדרך הטובה ביותר היא אולטרא סאונד פנימי דרך הנרתיק כאשר שלפוחית השתן ריקה.
בתמונה הבאה רואים מדידה של צוואר רחם ארוך ותקין:
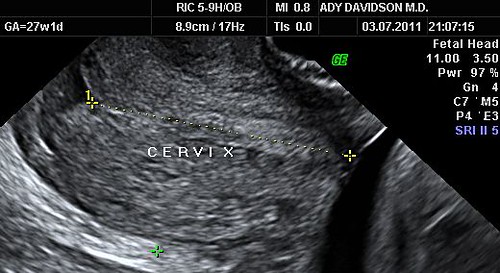
מתי כדאי למדוד את אורך הצוואר?
בנשים עם סיכון גבוה ללידה מוקדמת מומלץ למדוד אורך צוואר כל שבועיים בין השבועות 14-24 . בנשים בסיכון נמוך מספיקה מדידה אחת בעת ביצוע הסקירה המאוחרת. בנשים המתלוננות על צירים או מחושים אחרים היכולים לנבא התחלת לידה מוקדמת בודקים את אורך הצוואר בלי קשר לשבוע ההריון. אורך צוואר הרחם הוא בממוצע 36 ממ'. כאשר צוואר הרחם קצר מ 15 ממ' בעובר יחיד או 25 ממ' בתאומים אז הסיכון ללידה מוקדמת מאד הוא גבוה. איך לטפל בנשים עם צוואר מקוצר ארחיב במאמר הבא.
האם לא מספיק למדוד אורך צוואר רק אצל נשים בסיכון גבוה?
מתוך כלל הלידות המוקדמות רק 15% היו בסיכון גבוה וב 85% זה קרה בהפתעה ללא כל גורם סיכון. הנשים בסיכון גבוה מהווים רק 3% מכלל הנשים ההרות. אם נאבחן ונטפל רק בקבוצה הקטנה שהיא בסיכון גבוה לא נצליח להשפיע על השכיחות של לידות מוקדמות ועל התמותה.
האם יש שימושים נוספים למדידת אורך צוואר?
כמו בכל בדיקה רפואית, כאשר היא מתגלית מיד מתגלים גם שימושים נוספים והם:
-
כאשר יש ריבוי מי שפיר משמעותי יכולה להיגרם לידה מוקדמת. ניתן לנקז מי שפיר בעזרת דיקור ולהפחית לחץ אך זוהי פעולה חודרנית. אם מודדים את אורך הצוואר אז ניתן לנקז רק כאשר הצוואר מקוצר.
-
כאשר יש ניתוח קיסרי בעבר ישנה דילמה מתי לבצע ניתוח חוזר (קישורים לפוסטים קודמים שלי בנושא). ככל שדוחים את הניתוח אז התינוק יותר בשל אך גם עולה הסיכון שתתפתח לידה ספונטנית וניתוח חירום. ניתן למדוד אורך צוואר בשבוע 37. אם הצוואר קצר מ 2 סמ' חייבים לקבוע תור תוך שבוע. אם הצוואר ארוך מ 3 סמ' ניתן להמתין אפילו לשבוע 39-40 . אצל נשים עם ניתוח קיסרי בעבר המעוניינות ללדת בלידה רגילה ניתן למדוד אורך צוואר בשבוע 39-40 ולהתרשם האם יש סיכוי שתתחיל לידה רגילה לבד. במידה וצוואר מעל 3 סמ' הסיכוי קטן מאד ולכן עדיף לבצע ניתוח חוזר ולא להמתין.
-
כאשר מעוניינים לבצע זירוז לידה מסיבות שונות אז מדידת אורך הצוואר יחד עם נתונים נוספים יכול לנבא את הסיכוי בהצלחת הזירוז.
-
כאשר תאריך הלידה המשוער חולף יש סכנה מוגברת לתינוק בתוך הרחם אך מצד שני יש סיכון גם בזירוז מיותר. מדידת אורך צוואר הרחם יכולה לנבא את הסיכוי להתפתחות לידה טבעית תוך שבוע כך שנוכל לשקול האם להמתין או לזרז.
» קרישיות יתר (טרומבופיליה) וסיבוכי הריון
מאת: דר' עדי דוידסון פורסם ב:19.05.2011
 בפוסט על רעלת הריון, הבטחתי להרחיב אודות הקשר בין קרישיות יתר ורעלת הריון. בפוסט זה, אתייחס למספר סיבוכי הריון ולא רק לרעלת הריון.
בפוסט על רעלת הריון, הבטחתי להרחיב אודות הקשר בין קרישיות יתר ורעלת הריון. בפוסט זה, אתייחס למספר סיבוכי הריון ולא רק לרעלת הריון.
בתור מי שמתמחה מזה שנים ברפואת אם-עובר, יצא לי להיתקל בנשים רבות הסובלות מקרישיות יתר, תופעה זו שכיחה ביותר. ובכל זאת, לא כל אישה בהריון נבדקת לצורך טיפול מניעתי בנוגדני הקרישה שלה.
מדוע? ומה עם אלו שכבר חוו בעברן סיבוכי הריון, וסובלות מקרישיות יתר?
מהי קרישיות יתר?
מערכת הקרישה, הידועה כבר מזה עשרות שנים, הינה מערכת אשר מורכבת ממספר רב של חומרים כימיים, להם אנו קוראים פקטורי קרישה. פקטורים אילו מופעלים כאשר מתגלה נזק לכלי הדם, והם מפעילים זה את זה עד להיווצרות קריש החוסם את הנזק ומונע דימום. בשני העשורים האחרונים, החלה הרפואה לייחס חשיבות למערכת מקבילה שתפקידה, מצד אחד למנוע מאותו קריש להתרחב ולהתפשט מעבר לצורך שלו בעצירת הדימום, ומצד שני למנוע היווצרות קרישים ספונטניים בכלי הדם.
כפי שישנם אנשים עם פגם במערכת הקרישה הנמצאים בשל כך בסיכון לדימום יתר, ישנם כאלו עם פגם במערכת מניעת הקרישה, הסובלים בשל כך מקרישיות יתר, או ליתר דיוק, נמצאים בסיכון לפתח קרישים ספונטניים.
מה הגורמים לקרישיות יתר?
קרישיות יתר יכולה להיות מולדת (גנטית), או נרכשת (המתפתחת במהלך החיים).
איזה סוגים של קרישיות יתר מולדת ידועים?
פקטור V ליידן – זוהי מוטציה נקודתית בפקטור קרישה מספר 5. פקטור 5, הוא פקטור חשוב, שכן רוב המערכת למניעת קרישה פועלת ע"י פירוקו ולאחר המוטציה, הוא הופך להיות עמיד יותר.
מוטציה בפקטור II – מוטציה גנטית בפקטור מספר 2.
MTHFR – חסר גנטי באנזים אשר אחראי לייצור של חומצה פולית. לבעלי מוטציה זו, יש רמה נמוכה של חומצה פולית ורמה גבוהה של הומוציסטאין, הגורם לקרישת יתר. בנוסף לסיכון הקרישה יש לבעלי מוטציה זו סיכון רב יותר למומים במערכת העצבים, עקב החוסר בחומצה פולית.
חסר מולד באחד מ3 מרכיבים חשובים של המערכת למניעת קרישה – PROTEIN C , PROTEIN S, AT III.
מהי קרישיות יתר נרכשת ?
ישנם נוגדנים בגוף האדם, שנוצרים ללא סיבה ויכולים להפעיל את מערכת הקרישה.
התסמונת של נוגדנים עצמיים, הגורמים לקרישיות יתר, נקראת APLA.
הנוגדנים הנפוצים נקראים LUPUS ANTICOAGULANT (בקיצור LAC ), או ANTICARDIOLIPIN.
מתי יש לחשוד בקרישיות יתר ?
כאשר היה אירוע של היווצרות קריש דם ללא סיבה נראית לעין.
כאשר האישה חוותה סיבוך הריון קשה כגון :
- רעלת הריון קשה
- האטה בגדילת העובר IUGR
- הפרדות שלייה
- לידה מוקדמת
- מוות של עובר בתוך הרחם
- הפלות חוזרות
במקרים אילו יש לבצע בדיקות כדי לשלול את כל הגורמים המולדים או הנרכשים הנ"ל.
עד כמה התופעה שכיחה ?
הנטייה לקרישיות יתר הינה שכיחה מאד. ישנן הערכות שונות, כיוון שישנם הבדלים בין אוכלוסיות וארצות שונות. ההערכה הממוצעת היא כ-20% מהאוכלוסיה.
אם התופעה כל כך קשה ונפוצה, אזי נשאלת השאלה, מדוע לא לבדוק את כל הנשים ההרות, עוד לפני שייווצר סיבוך במהלך ההריון ? למה לחכות שיקרה משהו ולא לפעול מראש ?
רוב האנשים עם קרישיות יתר, יעברו חיים שלמים ללא כל אירוע רפואי חריג. כמו כן, כיוון שהתופעה נפוצה מאד, אם נבדוק את כולם נצטרך לטפל בנוגדי קרישה בקרב אחוז ניכר מהאוכלוסיה. כלומר, ייווצר מצב בו מטופלים רבים יהיו בחרדה, ויקבלו טיפול שלא לצורך.
נשים שכבר חוו סיבוך הריון, ולהן קרישיות יתר, שונות משאר האוכלוסיה, ואצלן גדול הסיכוי שהתופעות תחזורנה על עצמן, אם לא נטפל בהן.
איך מטפלים?
חשוב להשלים את האבחון לפני ההריון משתי סיבות.
ראשית, חלק מהבדיקות משתנות במהלך ההריון ולא ניתן לבצע אבחון נכון אם האישה כבר הרה.
שנית, השלייה מתפתחת כבר בסביבות שבוע שביעי, ואם הטיפול לא יחל מייד עם גילוי ההריון, יתכן וכבר לא נוכל למנוע חלק מהסיבוכים (אם כי נוכל להקל ולהפחית את חלקם).
בעשור האחרון, נפוצה תרופה נגד קרישה, הנקראת קלקסן CLEXAN. לתרופה זו מספר יתרונות – אין לה כמעט תופעות לוואי, המינון הוא אחיד ולא צריך לשנותו כל יום על פי בדיקות בדומה לתרופות אחרות והשפעתו פגה תוך 12 שעות כך שתהליך מניעת הקרישה הפיך. החסרון העיקרי של התרופה, הוא שניתן לקבלה בהזרקה בלבד, ולכן על האישה ללמוד להזריק לעצמה או להיעזר באופן יום-יומי בבן זוגה.
כל הנשים בישראל שסבלו בעברן מקרישיות יתר וסיבוכי הריון, מטופלות עם CLEXAN. בספרות הרפואית אין עדיין הסכמה גורפת לגבי הצורך בטיפול, ולכן ישנן ארצות וקבוצות רופאים שעדיין לא מטפלים בבעיה.
כאשר ישנה קרישיות יתר נרכשת, הנגרמת ע"י נוגדנים יש להוסיף לטיפול גם אספירין במינון נמוך.
כאשר מדובר ב MTHFR, יש להוסיף חומצה פולית במינון גבוה של 5 מג'. ישנם מקרים בהם חומצה פולית במינון גבוה מתקנת את התופעה ואין צורך בטיפול נוסף.
כל הנשים ההרות עם קרישיות יתר, צריכות להיות במעקב ביחידה או אצל רופא, המתמחים בהריון בסיכון גבוה.
המעקב צריך לכלול בנוסף למעקב השגרתי הצמוד, גם מעקב צמיחת העובר, מעקב דופלר לזרימות דם בשלייה ומעקב מוניטור עוברי בשליש השלישי.
» מתי ליילד כשהעובר קטן בשל האטה בקצב הצמיחה (IUGR)?
מאת: דר' עדי דוידסון פורסם ב:08.05.2011
אחת הדילמות הגדולות, שהמומחים ברפואת אם-עובר מתחבטים בה, היא מתי ליילד עוברים בסיכון גבוה.
לידה רגילה מול יילוד יזום
הסיבה לדילמה, נובעת מכך שבשלות ריאתית מקסימלית, מתפתחת רק לאחר שבוע 39. בנוסף, לידה רגילה המתפתחת לבד, עדיפה לרוב על יילוד יזום. מצד שני, במצבים רבים אשר מהווים גורמי סיכון לעובר, המשך ההריון הינו בעל סיכון רב יותר מאשר יילוד יזום מוקדם.
כיוון שלא קל למצוא את נקודת האיזון אשר בה הסיכון בהמשך ההריון עולה על הסיכון (ואי הנוחות) שבזירוז לידה מיידי, החוקרים מחפשים כל הזמן בדיקות, אשר תעזורנה לנו למצוא את המועד הנכון ליילוד.
האטה בקצב צמיחת העובר (IUGR)
אחד המצבים המעניינים אותי במיוחד, שעליי אף להתמודד איתו לעיתים קרובות, הינו עוברים אשר האטו באופן משמעותי את קצב גדילתם.
במאמריי הקודמים, כתבתי על הצמיחה התקינה של העובר, על האטה בצמיחה של העובר , ועל דרכי האבחון והטיפול בתופעה זאת.
הפעם אתייחס לבדיקת דופלר חדשה המרמזת לנו מתי ליילד עוברים שקצב צמיחתם המועט קרוב למועד הלידה (משבוע 34 ומעלה).
החוקרים סבורים, כי עוברים שקצב צמיחתם הואט בשלב מאוחר של ההריון, מתנהגים באופן שונה לעומת אילו שהינם קטנים עוד בשלביו המוקדמים של ההריון.
כ-10% מהעוברים, משקלם קטן מהנורמה. בקרב קבוצה זו, ישנו סיכון יתר למצוקה עוברית ולניתוח קיסרי בעקבות זאת, וכן לסיכונים נוספים.
בעזרת הדופלר, אנו יכולים לבדוק את איכות זרימת הדם בכלי דם שונים של האם והעובר (קישור להסבר המתאים לגבי דופלר, ניתן למצוא בפוסט שכתבתי על דרכי האבחון והטיפול הנ"ל).
מעקב אחר עובר בסיכון באמצעות בדיקת ה-MCA
עד כה, היה נהוג לעקוב אחרי העוברים בעיקר ע"י בדיקת זרימת הדם בעורק של חבל הטבור. עורקי הטבור מזרימים את הדם אל השלייה, ולכן הם מייצגים נאמנה את התפקוד של השלייה. כאשר כלי הדם בשלייה חסומים וישנה התנגדות מוגברת בשליה אז ישנה ירידה בזרימת הדם בעורק הטבור.
אולם, מדד זה של זרימת הדם בעורקי הטבור, הינו בעל רגישות נמוכה מאד, שכן טווח הנורמה מאד רחב ורק כאשר השינוי קיצוני נוכל לראות אותו בא לידי ביטוי. כאשר ה IUGR מתפתח בשלב מאוחר בהריון, אין מספיק זמן להתפתחות של שינוי קיצוני בעורק הטבור, והמדד נשאר תקין למרות סכנה למצוקה עוברית.
מדד אחר הוא זרימת הדם בעורק המרכזי של המוח הנקרא MCA. כאשר השליה איננה מתפקדת היטב והעובר מקבל אספקת דם מופחתת, ישנה התרחבות של עורקי המוח, כדי שהמוח יוכל לקבל בכל זאת אספקת דם טובה.
תופעה זו מתבטאת בזרימה מוגברת ב-MCA. בדיקת ה-MCA, הינה חשובה בהרבה מבדיקת זרימת הדם בעורק הטבור ואף רגישה הרבה יותרלשינויים בעובר, המנבאים מצוקה עוברית. לכן, היא חייבת להתבצע כאשר העובר נמצא במעקב, בשל חשד להאטה בקצב צמיחה עוברית (IUGR).

בתמונה זו רואים איך נמדדת ונראית הזרימה במוח ובעורק הטבור. UA PI בטבור ו- MCA PI במוח.
התפתחויות מחקריות חדשות אודות האטה בקצב צמיחת העובר
במחקרים אחרונים התקדמו החוקרים צעד נוסף קדימה. הם המציאו מדד נוסף, בעזרתו ניתן לזהות עוברים, שהזרימה בעורקי הטבור שלהם ירדה, בעוד זו שבעורקי המוח התגברה, כששני מדדים אילו עדיין בגדר הנורמה.
מדד זה, לו קראו יחס טבור (CPR – CEREBROPLACENTAL RATIO), הוא חלוקת ערך הזרימה בטבור, בערך שהתקבל בזרימה במוח.
כיוון שמדד זה מושפע משני השינויים גם יחד, הוכח שהינו הרבה יותר רגיש מכל אחד מהנ"ל בנפרד. כאשר מדד זה אינו תקין מומלץ לשקול יילוד מוקדם בזירוז הלידה.
» רעלת הריון – חידושים באבחון ומניעה
מאת: דר' עדי דוידסון פורסם ב:17.04.2011
לאחרונה פורסמה כתבה בפורטל ההריון של מאקו, אודות מחקר, לפיו בדיקה חדשנית תאפשר אבחון מוקדם של רעלת הריון. בפוסט זה ארחיב אודות רעלת הריון, גורמיה, וסיכוניה, ואף לממצאים החדשים שהועלו במחקר ודרכים למניעת רעלת הריון.

רעלת הריון – מהי, תסמיניה והשפעותיה
רעלת הריון הינה מחלה אשר מתגלה ובאה לידי ביטוי בשליש האחרון של ההריון.
הקריטריונים העיקריים לאבחון רעלת הריון הם :
1. עלייה בלחץ הדם מעל 140/90 לאחר השבוע ה-20 להריון.
2. חלבון בשתן.
כאשר חלה עלייה בלחץ הדם ללא חלבון בשתן, נקראת התופעה יתר לחץ דם הריוני ולא רעלת הריון. הפרשה מוגברת של חלבון בשתן, יכולה להופיע בשלב מאוחר יותר ואז נגדירה כרעלת הריון.
רעלת הריון הינה מחלה הפוגעת בכלי הדם בגוף ולכן כל איברי הגוף מושפעים ממנה, מכיוון שישנה פגיעה גם בכלי הדם של השלייה וגם הספקה מופחתת של דם לעובר. הספקה מופחתת של דם לעובר יכולה לגרום להאטה בקצב הצמיחה שלו ולבסוף למצוקה עוברית לעיתים האטה בקצב הצמיחה הינה הסימן הראשון ורעלת ההריון מתפתחת יותר מאוחר.
רעלת הריון מוגדרת כרעלת הריון קשה כאשר מופיע לפחות אחד מהתסמינים הבאים:
- לחץ הדם מעל 160/110
- חלבון בשתן מעל 3 גרם ליממה.
- הפרעה בבדיקות הדם לתפקודי כבד או כליה.
- ירידה משמעותית במספר הטסיות בדם
- כאב ראש, טשטוש ראייה או כאב ברום הבטן.
- עובר קטן מאד לגיל הריון.
למרות שרעלת הריון באה לידי ביטוי רק בשליש השלישי להריון, היא מתחילה כבר בשבועות הראשונים להריון.
אחד הגורמים העיקריים לרעלת הריון הינה התפתחות לא תקינה של השלייה. כבר בשבוע החמישי להריון (עוד לפני שרואים עובר ב-US) חודרת השליה אל דופן הרחם ואל כלי הדם של הרחם ומשנה אותם כך שיהיו רחבים וגמישים יותר, ויוכלו לספק את כמות הדם המוגברת הנדרשת להתפתחות תקינה של השלייה והעובר. באם תהליך התפתחות מוקדמת זו של השליה אינו תקין, גדל מאד הסיכוי לרעלת הריון. הסיבה שהרעלת מתפתחת בשליש השלישי נובעת מהצורך המוגבר לזרימת דם בתקופה זו.
הסיכונים ברעלת הריון
הסיכון העיקרי הוא מצב שנקרא אקלמפסיה, ומאופיין ע"י פרכוסים דמוי אפילפסיה. האקלמפסיה נובעת מפגיעה בכלי דם במוח, ובמקרים העיקריים אפילו דימום תוך מוחי. מצב זה מסוכן מאד לאם ולעובר. עקב חשיבות התופעה נקראת רעלת הריון באנגלית PRE ECLAMPSIA, כדי שלא נשכח שרעלת הריון קשה, יכולה להפוך במהירות לאקלמפסיה. כדי למנוע תופעה זו מקבלת כל אישה עם רעלת הריון קשה, עירוי המכיל מגנזיום סולפט. תרופה זו יכולה למנוע אקלמפסיה.
בנוסף מומלץ לרוב ליילד את הנשים הסובלות מרעלת הריון קשה כדי למנוע סיבוך זה וסיבוכים אחרים.
כיוון שהכבד והכליה מעורבים מאד במחלה ישנם סיכונים נדירים לאיברים אילו, כמו אי ספיקת כליות או קרע של הכבד.
לנשים הסובלות מרעלת הריון, נפח נוזל נמוך בכלי הדם (יתכן מצב של בצקת קשה עם נוזל רב מחוץ לכלי הדם) ולכן הן בסיכון מוגבר להיווצרות שוק כתוצאה מדימום יתר בלידה.
הסיכון לעובר, נובע מהספקת הדם המופחתת אליו ומתבטא באופנים שונים, החל מירידה בקצב הצמיחה ועד למצוקה עוברית או מוות תוך רחמי (נדיר).
אבחון מוקדם וניבוי
כיוון שרעלת הריון הינה שכיחה (כ-2% מהנשים ההרות) ומסוכנת, כבר שנים רבות מנסים לפתח בדיקות אשר ינבאו מי מהנשים תפתח רעלת הריון.
כאשר מפתחים בדיקה אשר מטרתה לנבא מחלה אנו חייבים להתייחס לשלשה היבטים של הבדיקה:
- רגישות (SENSITIVITY) – איזה אחוז מכלל החולות נצליח לאבחן.
- סגוליות (SPECIFICITY) – איזה אחוז מכלל אילו אשר אובחנו ע"י הבדיקה אכן חולות או אובחנו בטעות כ"חולות". לפעמים כדי להעלות את רגישות הבדיקה, פוגעים בסגוליות שלה ובשל כך גורמים לרבות להיכלל בקבוצת החולות בטעות.
- משמעות רפואית – האם הגילוי "המוקדם" יביא לתוצאות טובות יותר וישפיע על מהלך המחלה? במידה ואין לנו כלים למניעה או לטיפול אז אין ערך בגילוי מוקדם.
הבדיקה החדשנית אודותיה פורסם במאקו – יעילה או לא ?
לגבי הבדיקה החדשנית אודותיה פורסם במאקו, ישנם חלבונים רבים וחומרים כימיים שונים אשר רמתם משתנה אצל נשים העשויות לפתח רעלת הריון.
כאשר בדקו כל אחד מחומרים אילו בנפרד, הניבוי לא היה טוב, עקב רגישות וסגוליות נמוכים.
החידוש בבדיקה החדשה הוא שילוב של בדיקות רבות בבדיקה אחת, מה שמעלה את הרגישות והסגוליות (אך אין מידע ברור אם כושר הניבוי הינו מספיק טוב).
החיסרון העיקרי של הבדיקה החדשה, הוא המועד המאוחר אשר בו ניתן לבצעה. במועד זה כבר לא ניתן לתת טיפול מונע, או לשנות את המהלך.
כל שניתן לעשות, זה מעקב צמוד יותר בכדי לאבחן את רעלת ההריון במועד.
נטל ההוכחה מוטל על החוקרים, אשר יצטרכו להראות שאכן מעקב צמוד יביא לתוצאה רפואית טובה יותר, שכן אין זה דבר מובן מאליו.
למרות זאת הבדיקה הינה חשובה מבחינה מדעית ומחקרית, שכן היא יכולה לקדם את המחקר בהבנת הגורמים והתהליכים ביצירת רעלת הריון.
בנוסף יתכן ובעתיד כן יהיה טיפול ברעלת הריון.
מניעת רעלת הריון
תוספי מזון שונים פורסמו כיעילים למניעת רעלת הריון אך לצערנו במחקרים גדולים לא הצליחו להוכיח זאת. גם תרופות רבות נוסו ללא הצלחה.
הדרך היחידה להקטין את הסיכון לרעלת הריון היא ע"י השפעה על גורמי הסיכון כמו:
- משקל עודף הינו גורם סיכון ולכן עדיף להתחיל הריון עם משקל עד כמה שאפשר קרוב לתקין.
- הפסקת עישון ותזונה נכונה ומאוזנת.
- הריון מרובה עוברים (תאומים ושלישיה) הינו גורם סיכון, ולכן צריך להיזהר בטיפולי פוריות לא להגיע להריונות מרובי עוברים.
- קרישיות יתר הינה גורם סיכון משמעותי, וניתן למנוע אותה, אך כיוון שזהו נושא רחב, אתייחס אליו באריכות בפוסט הבא.
» ויטמינים ותוספי תזונה בהריון
מאת: דר' עדי דוידסון פורסם ב:06.04.2011
המפגש החודשי של החברה הישראלית לרפואת האם והעובר, שנערך לפני מספר ימים (1.4.11), הוקדש הפעם לנושא חשוב במיוחד – תוספי תזונה בהריון.
חומצה פולית
 חומצה פולית הינה ויטמין מקבוצה B, החיוני לבניית תאים בגוף (תאי הדם האדומים בפרט הנושאים חמצן לאיברי הגוף השונים) ולחילוף החומרים. לחומצה הפולית חשיבות יתרה עבור אשה בהריון, למען התפתחותו התקינה של העובר ולהבניית מערכותיו בגוף.
חומצה פולית הינה ויטמין מקבוצה B, החיוני לבניית תאים בגוף (תאי הדם האדומים בפרט הנושאים חמצן לאיברי הגוף השונים) ולחילוף החומרים. לחומצה הפולית חשיבות יתרה עבור אשה בהריון, למען התפתחותו התקינה של העובר ולהבניית מערכותיו בגוף.
במהלך העשור האחרון, רווחת ההמלצה הרפואית, כי על כל אשה הרה, ליטול חומצה פולית, החל משלושה חודשים לפני הריונה, על-מנת למנוע מום במערכת העצבים, שהוא למעשה מום פתוח בעמוד השדרה, המכונה SPINA BIFIDA , או NEURAL TUBE DEFECT. תהליך סגירתו של עמוד השדרה, תם בשבוע השמיני להריון, ולכן יש לדאוג לרמה מספקת של חומצה פולית בדם עד לשלב זה.
למרבית הנשים, מינון של 400-800 מיקרוגרם, הינו מספק. מינון גבוה של 5 מג' (גבוה פי 12 מהמינון המומלץ), מיועד אך ורק לנשים עם מום בעבר, או בעלות חוסר גנטי באנזים האחראי לייצורה של חומצה פולית (MTHFR). טרם הוכח שמינון יתר מזיק, אך יתכן ויהיה מידע שכזה בעתיד.
אומגה 3
 אומגה 3 הוא אחד מתת הקבוצות של חומצות שומן בלתי רוויות. השפעותיו החיוביות המרובות הוכחו מחקרית. נטילת אומגה 3 על פי מחקרים רבים שנערכו, משפרת באופן ניכר תפקודים שונים של הגוף ומקלה על בעיות שונות כמו דלקות למיניהן, דיכאון, קשב וריכוז (במיוחד בקרב ילדים), לחץ דם גבוה, טרשת עורקים ואף מורידה את כמות הטריגליצרידים במערכת הדם.
אומגה 3 הוא אחד מתת הקבוצות של חומצות שומן בלתי רוויות. השפעותיו החיוביות המרובות הוכחו מחקרית. נטילת אומגה 3 על פי מחקרים רבים שנערכו, משפרת באופן ניכר תפקודים שונים של הגוף ומקלה על בעיות שונות כמו דלקות למיניהן, דיכאון, קשב וריכוז (במיוחד בקרב ילדים), לחץ דם גבוה, טרשת עורקים ואף מורידה את כמות הטריגליצרידים במערכת הדם.
כמו כן, נטילת אומגה 3 מפחיתה משמעותית את הסיכוי ללקות באוסטאופורוזיס, סוגים מסויימים של סכרת סרטן, מחלות הנגזרות מהצרות עורקים, בריחת סידן, דלקת פרקים ודלקת חניכיים, לופוס, פסוריאזיס ועוד.
חומצת אומגה 3 חיונית לגופנו, שכן אין הוא מסוגל לייצרה בעצמו. בתזונה הישראלית רמת האומגה 3, היא מהנמוכות בעולם. לפיכך מומלץ להשלימה בעזרת תוסף מזון.
בנוסף, בתקופת ההריון, לנטילת אומגה 3 חשיבות יתרה, מאחר והעובר זקוק לו לצורך התפתחות אופטימלית של מערכת העצבים ומערכות נוספות, הקשורות להתפתחותו הקוגניטיבית. מחקרים מצאו שילדים שאמהותיהם צרכו כמות מספקת של אומגה 3, הם בעלי IQ גבוה יותר לעומת כאלו שאמוהתיהם לא צרכו מספיק אומגה 3.
ישנן שתי חומצות שומן עיקרית בקבוצת האומגה – DHA3 ו-EPA. ה-DHA חשוב מאד להתפתחותו של העובר מאחר והוא רכיב עיקרי בבניית מערכת העצבים שלו ומערכות נוספות. למעשה, 60% ממשקל המוח, מורכב מחומצות שומן ובעיקר מסוג DHA ולכן חשוב לספק לעובר את אבני הבניין הנכונות, אותן אינן מסוגל לייצר בעצמו, אלא רק באמצעות תזונת האם.
ה-DHA מסייע אף בקביעת דפוסי השינה של העובר והתינוק, משפיע על הראייה, הקשב, ההתפתחות הקוגניטיבית, האינטראקציה החברתית והמוטוריקה העדינה שלו ואף מונע לידות מוקדמות ולידה במשקל נמוך.
רק אומגה 3 המיועדת לנשים הרות, מכילה DHA ברמה גבוהה ומספקת.
נטילת אומגה 3 חיונית גם לאחר הלידה עבור התינוק – באמצעות האם המניקה, או כתוסף תזונה שמקבל התינוק.
עוד על חשיבות ויתרונות אומגה 3 בסרטון הבא :
סידן
הסידן חשוב לבניית השלד, הן עבור האם והן עבור העובר.
נמצא כי רמה תקינה של סידן, מונעת רעלת הריון, משקל לידה נמוך, ירידה בצפיפות העצם ואף התכווצויות שרירים לאישה ההרה.
מינון הסידן המומלץ לאישה בהריון והנקה, הוא 1000 מג'.
התזונה הישראלית מכילה רק 400 מג' ליום של סידן, ולפיכך, מומלצת השלמה.
באם ישנה בעיה בספיגתו של הסידן, ויטמין D מסייע בכך לאם ולתינוקה.
תכשירי ברזל
לרוב הנשים ישנה רמת ברזל נמוכה הן בדם והן במחסני הברזל.
חוסר ברזל גורם לאנמיה לאישה ההרה, המספקת כדוריות דם אדומות ליצירת העובר והשליה, אך לא לעובר.
חוסר ברזל יכול לגרום ללידה מוקדמת ומשקל לידה נמוך. אנמיה קשה הופכת את האישה לפחות עמידה לאובדן דם בלידה.
לסיכום
אמנם חשוב מאד לדאוג ליטול תוספי תזונה וויטמנים במהלך ההריון, אך מתן אוטומטי של מינון זהה לכולן אינו מומלץ.
חשוב ביותר לבצע בדיקות דם והערכה תזונתית לכל אשה הרה, על-מנת שתיטול את התמהיל האופטימלי עבורה ועבור העובר שהיא נושאת ברחמה.
» שלייה מדרגה 3
מאת: דר' עדי דוידסון פורסם ב:22.03.2011
השלייה הינה האיבר החשוב ביותר בהריון. דרכה מקבל העובר אספקה של חמצן ומזון, ודרכה הוא משחרר את חומרי הפסולת שלו.
התפתחותו התקינה של העובר תלויה בתפקוד תקין של השלייה.
מבנה השלייה ויעילותו
העובר מחובר אל השלייה דרך חבל הטבור המכיל שני עורקים המובילים דם "משומש" אל השלייה.
ווריד אחד המוביל דם עתיר בחמצון ומזון אל העובר וממשיך ישירות עד הלב.
הדם העוברי כמעט ואינו בא במגע עם הדם האימהי, שכן השלייה מתפקדת כמערכת מתוחכמת, בה מסננים המפרידים בין דם לדם ומאפשרים מעבר רק למזון וחמצן (ופסולת, כמובן).
שלבי תהליך הזדקנותה של השלייה
כמו כל איבר בגופינו גם השלייה מזדקנת. כיוון שאורך חיי השלייה הינו 9 חודשים, בסוף החודש התשיעי יש לנו לרוב שלייה זקנה ולכן הסיכון בהמשך ההריון מעבר לחודש התשיעי.
את תהליך ההזדקנות ניתן לראות באולטרה סאונד והוא מחולק ל ארבעה שלבים: דרגה 0 עד דרגה 3.
דרגה 0 – מאופיינת במבנה חלק אחיד ואפרפר של השלייה, וגבול חד וחלק בין השלייה לשריר הרחם. דרגה זו ממשיכה בערך עד לשבועות 16-18 .

דרגה 1 – אופיינית לשבועות 18-29 ומאופיינת ע"י הופעת נקודות לבנות לא סדירות בתוך השלייה, וגבול שלייה לא סדיר. הנקודות הלבנות הן למעשה הסתיידויות.

דרגה 2 – מופיעה סביב שבוע 30 ומאופיינת ע"י קוים קטנים לבנים , מעין פסיקים והסתיידויות רבות יותר בגבול השלייה.

דרגה 3 – אמורה להופיע רק החל מהשבוע ה-39 והלאה, ומאופיינת ע"י הסתיידויות גדולות ורבות הנראות כמעגלים המחלקים את השלייה לאזורים נפרדים. שכיחותה של דרגה זו גבוהה יותר בקרב נשים מעשנות, או כאלו הסובלות מיתר לחץ דם.

הזדקנותה של השלייה בטרם עת
קצב ההזדקנות , אינו זהה אצל כולן וישנם מקרים שהשלייה מגיעה לדרגה 3, מוקדם מן הצפוי.
עד כה לא היה מידע מוצק מה יש לעשות ומהו הסיכון, כאשר השלייה מזדקנת טרם זמנה. לכן רופאים התייחסו למקרים אילו בזהירות ובאופן אינטואיטיבי.
עקב חוסר המידע נתקלתי גם בשאלות מודאגות מרובות בפורומים לגבי שלייה בדרגה 3.
מחקר חדש ומקיף בנושא הזדקנות השלייה
החודש התפרסמה עבודת מחקר יפה וגדולה אשר בוצעה בטייוואן. הפרסום היה בירחון Ultrasound Obstetrics and Gynecology .
במחקר נבדקו 776 נשים. כל הנבדקות עברו אולטרה סאונד חודשי בחודשים השביעי, השמיני והתשיעי.
אצל 63 נשים הופיעה שלייה מדרגה 3 כבר בחודש השביעי (8% מהנבדקות).
בקרב 192 נבדקות, הופיעה שלייה מדרגה 3 בחודש השמיני ובקרב 521 הנותרות, רק בחודש התשיעי.
כאשר הופיעה שלייה מדרגה 3 בחודש השמיני או התשיעי, לא היה כל סיכון יתר לאם או לעובר. תוצאה זו מאד מרגיעה שכן עד כה התייחסנו למצב זה, כהריון בסיכון גבוה. אך כאשר השלייה מזדקנת כבר בחודש השביעי, אכן מדובר בסיכון גבוה ויש להיערך בהתאם עם מעקב קפדני.
» מין העובר – שאלות גולשים ותשובות בנושא
מאת: דר' עדי דוידסון פורסם ב:06.03.2011
מאת : דר' עדי דוידסון
מינו של העובר, הינו נושא המעסיק זוגות רבים המעוניינים להיכנס להריון. בפוסט זה, ריכזתי מספר שאלות גולשים בנושא. לפניכם השאלות ותשובותיי עליהן.
האם קביעת מין העובר בהסתמך על אולטרסאונד בשליש הראשון הינה וודאית ?
ש: אני בהריון בשבוע 16. עשיתי אולטרסאונד דרך רופא נשים והוא אמר שהוא לא רואה שום דבר בין הרגליים, ושמניסיונו הוא בטוח שזאת בת.
האם זה נכון בוודאות? האם אי ראיית שום דבר בין הרגליים , משמעה שזאת בת?
ת: אבחון מין העובר באולטרסאונד מבוסס על בדיקה מדוייקת של איברי המין.
כאשר העובר הוא זכר, ניתן לראות שק אשכים ברור ואיבר מין זכרי המאופיין בצורה וגודל נכונים. אשכים, עדיין לא ניתן לראות בשלב זה של ההריון, כי הם יורדים לשק רק בשליש השלישי .
כאשר העובר ממין נקבה, ניתן לראות את השפתיים הגדולות והקטנות ואת הדגדגן, שגודלו כמעט זהה לזה של איבר זכרי אך הוא בזוית ומיקום שונים. במקרים מסויימים ניתן אפילו לראות רחם.
לא מומלץ לאבחן נקבה על בסיס כך שלא נצפה איבר זכרי, כי ישנם מקרים בהם האיבר אינו נראה בשל נסיבות טכניות, ואף מקרים שמדובר בזכר עם איבר מין קטן הנראה כאיבר מין נקבי.
בכל מקרה המין המאובחן באולטרסאונד הוא המין החיצוני ולא המין הגנטי (ראי תשובה לשאלה הבאה).
תמונות אולטרסאונד של זכר ונקבה :

נקבה

זכר

זכר עושה את צרכיו
כיצד נקבע מין העובר?
ש: למיטב הבנתי, מין העובר נקבע בהתאם למפגש בין הביצית לזרע: אם חודר זרע X נוצרת נקבה, ואם חודר זרע Y נוצר זכר.
אם כך מדוע קיימת טענה שכל העוברים מתחילים כנקבות, ורק מאוחר יותר חלקם הופכים לזכרים? האם לא רגע ההפריה הוא זה שקובע?
ת: שאלה מצויינת. עם ההפרייה נקבע המין הגנטי של העובר. הביציות מכילות כרומוזום מסוג X. אם חודר לביצית זרע X אז מקבלים XX שזה נקבה ואם חודר Y מקבלים XY שזה זכר.
עד שבוע 8 להריון גם איברי המין הפנימיים וגם החיצוניים הם כשל נקבה. בשלב זה מופעל גן הנמצא על כרומוזום Y וגורם להיעלמות מערכת המין הנקבית הפנימית ולהיווצרות אשך. באם אין כרומוזום Y תופענה שחלות ומערכת המין הנקבית תמשיך להתפתח. עד כה היה לנו מין גנטי ומין "גונדי" – לאשכים ולשחלות קוראים גונדות.
בסביבות שבוע 10 מתחילות הגונדות להפריש הורמונים. אם מופרשים הורמונים גבריים אז איברי המין החיצוניים מקבלים צורה זכרית, אחרת מתפתחים איברי חיצוניים נשיים. זהו המין הפנוטיפי. למראה החיצוני של תכונה גנטית קוראים פנוטיפ.
אז יש לנו 4 ביטיים שונים של המין: הגנטי, הגונדי, האיברים הפנימיים והפנוטיפי (האיברים החיצוניים). ברוב המקרים המוחלט ישנה התאמה מלאה בין כל הנ"ל אך במקרים נדירים יכולה להיווצר אי התאמה בין המין הגנטי ואיברי המין הפנימיים או החיצוניים כתוצאה מהפרעה הורמונלית או התפתחותית. כאשר יש חשד מומלץ לבדוק מהו המין הגנטי.
מצורפת תמונה המראה את איברי המין בשלב ראשון כשאין כל הבדל בין זכר ונקבה, בשלב שבו מתחיל ההבדל ובשלב הסופי :

ממתי ניתן לזהות את מין העובר?
ש: מאיזה שלב של ההריון ניתן לזהות את מין העובר?
ת: כיום ניתן לזהות את מין העובר כבר בשבוע השביעי להריון באמצעות בדיקת דם.
בבדיקת הדם נבדקים תאי עובר, הנמצאים בדם, במטרה לאבחן האם יש בהם כרומוזום Y.
עלותה של בדיקה זו יקרה מאד – 1700 ש"ח ולכן היא מתבצעת רק אם יש סיבה מוצדקת לאיבחון מוקדם ולא בשל סקרנות.
בשבוע 12, ניתן כבר לראות לפי זוית איבר המין, האם הוא זכרי או נקבי.
משבוע 14 והלאה, ניתן לאבחן חד משמעית את מין העובר באולטרסאונד.
להרחבה בנושא , ניתן לקרוא פוסט שלי בנושא בחירת מין העובר.
השפעה על מין העובר בעזרת אמצעים ביתיים וטבעיים
ש: האם ניתן בעזרת אמצעים ביתיים וטבעיים ללא הזרעות, לתכנן מראש את מין העובר? כמו למשל קיום יחסי מין לפי שיטת הביוץ, תזונה מסוימת ? שמעתי ששטיפה עם חומץ וסודה לשתייה גם משפיעות.
ת: אכן ניתן להשפיע על מין העובר באופן חלקי, באמצעים הטבעיים אשר ציינת, אך מציאת יום הביוץ במדויק , איננה ניתנת לחיזוי בשיטה טבעית, שכן ערכות הביוץ המשווקות כיום אינן אמינות ויכולות לטעות במספר רב של ימים.
הדרך היחידה לאבחון יום הביוץ, היא מעקב זקיקים באולטרסאונד, לה לעיתים יש אף להוסיף זריקה חד-פעמית , שתפקידה לוודא שהביוץ אכן יתרחש ביום הרצוי. טעות ביום אחד בניבוי הביוץ, עלולה לשבש הכול.
בעזרת שיטה זו, ניתן להביא ליצירת עובר זכרי בסבירות של 90% ונקבי בסבירות של 70%.
תוספת השבחה והפרדת זרע, מוסיפה רק אחוזים מועטים להסתברות, אך יתרונה בכך שהיא אינה מושפעת מניבוי קפדני של יום הביוץ.
גם כאן, להרחבה בנושא , ניתן לקרוא פוסט שלי בנושא בחירת מין העובר.
מה בין זיהוי מין העובר בשקיפות לבין זיהויו בסקירה מוקדמת?
ש: אני כעת בשבוע 16. בשקיפות אמרו לי יש לך בת. בסקירה המוקדמת אמרו לי בן, אבל קשה לראות כיוון שחבל הטבור בין הרגליים.
מדוע קיימים ההבדלים והאם בשלב זה אוכל לדעת זאת בוודאות בדרך כלשהי? כיצד אם כן?
ת: ראי את התשובות לעיל כהרחבה לתשובה זו. בסקירה חייבים לראות בבירור את מין העובר. איברי המין הם חלק מהסקירה, שכן בנוסף לקביעת המין חשוב גם לראות שאיברי המין תקינים וללא כל מומים. בנוסף, אם לא נצפה בבירור המין, משמע שגם איברים סמוכים לא נצפו בבירור ולכן המלצתי היא להשלים את הסקירה.
דר' עדי דוידסון הוא מומחה לרפואת אם-עובר. במסגרת עבודתו מטפל דר' עדי דוידסון בהפסקות הריון, בדיקת מי שפיר, שקיפות עורפית, סקירת מערכות ועוד.
» הריונות בגיל מבוגר
מאת: דר' עדי דוידסון פורסם ב:27.02.2011
ידוע לכל שעם העלייה בגיל, חלות בהתאמה ירידה בפוריות ועלייה בסיכון לסיבוכי הריון. אולם, מה שאינו ברור, הוא ההגדרה מהו גיל מבוגר עבור הריון. הסיבה שאין הגדרה ברורה, נובעת מכך שהסיכונים הם תופעה סטטיסטית הגדלה בהדרגה עם הגיל, כאשר אין גיל סף מסוים אשר מתחתיו אין סיכון ומעליו באופן פלא הסיכון גדל מאד.

כדי להקל על החוקרים לחקור את הסיכויים לסיבוכי הריון חילקו את הנשים ההרות לקבוצות גיל וכך השוו ביניהן.
פוריות :
עם העלייה בגיל ישנה ירידה מסוימת בפוריות. הירידה בפוריות נובעת ממספר גורמים:
1) ירידה באיכות הביציות – האישה נולדת עם כל הביציות ועם העלייה בגיל, מבייצות ביציות "ישנות יותר".
2) שינויים הורמונליים – עם העלייה בגיל ישנם שינויי הורמונים, המקשים על קליטת ההריון ברחם, וכן הסיכוי לתהליכים שפוגעים בפוריות כמו דלקות או שרירנים, הולך ועולה.
3) הגורם הפסיכולוגי – תחושת הדחיפות להיכנס להריון במהרה, כי "השעון מתקתק" אינה תורמת לתהליך.
טווח גילאים אחוז הנשים עם בעיות פוריות
20-24 6%
25-29 9%
30-34 15%
35-39 30%
40-44 64%
45 87-99%
ירידה בפוריות אין משמעה עקרות. רוב הנשים עד גיל 40, המעוניינות להרות, תצלחנה בכך, גם אם זה ייקח יותר זמן וידרוש יותר הדרכה, טיפול ותמיכה מתאימים עבורן.
הפלות:
ככל שעולה הגיל ישנה עליה בשכיחותן של הפלות טבעיות.
חלק מההפלות הן של עוברים עם הפרעה כרומוזומלית (כמו תסמונת דאון למשל) וידוע כי ככל שהגיל עולה כך הסיכוי להפרעה כרומוזומלית גדל. לכן, הסיכון לתסמונת דאון עולה עם הגיל ומעל גיל 35 כבר ממליצים לבצע ניקור מי שפיר לשלילת הפרעות כרומוזומליות.
הסיכוי להפלה טבעית מתחת לגיל 30 הוא 12%. סיכוי זה מכפיל את עצמו מעל גיל 35 ל-25% ומכפיל את עצמו שוב ל-50% מעל גיל 40.
רוב ההפלות הינן מתחת לשבוע 10 . אם העובר עבר את שבוע ,10 רוב הסיכויים שההריון ימשיך. הסיכוי להפלה מעבר לשבוע 10 הוא רק 1% בגיל הצעיר ועולה ל-2% בגיל המבוגר.
הריון מחוץ לרחם :
הסיכוי להריון חוץ רחמי בקרב נשים מעל גיל 35 עולה פי 4 עד פי 8.
לרוב, הריונות מחוץ לרחם, נגרמים כתוצאה מפגיעה בחצוצרות בעקבות דלקות באגן. ככל שהגיל עולה , עולה הסיכוי המצטבר לאירוע דלקתי שיכול לפגוע בחצוצרות.
מומים בעובר:
בעבר חשבו שהגורם העיקרי למומים בגיל המבוגר הוא הפרעות בכרומוזומים (כפי שכבר הזכרנו לעיל).
מחקרים חדשים מוכיחים כי יש עליה בשכיחות המומים גם בקרב עוברים בעלי כרומוזומים תקינים.
העלייה המשמעותית היא במומי הלב, אך גם בשאר המערכות. עקב זאת, אין להסתפק בניקור מי שפיר בלבד, אלא יש צורך גם בסקירות מורחבות לשלילת מומים שלא ניתן לגלות בעזרת בדיקת כרומוזומים.
מחלות רקע:
ככל שהגיל עולה, כך עולה גם הסיכוי שלאישה תהיינה מחלות כרוניות כמו יתר לחץ דם, סכרת, מחלת כליות ועוד.
יתר לחץ דם היא המחלה השכיחה ביותר אצל נשים הרות ושכיחותה עולה עם הגיל. השכיחות של יתר לחץ דם כרוני מעל גיל 35 גדול פי 2-4 .
רעלת הריון מופיעה אצל 3-4% מהנשים ההרות ומעבר לגיל 40 שכיחותה עולה ל-5-10%.
גם סכרת הינה מחלה שכיחה באוכלוסיה . סכרת הריונית מופיעה אצל 3% מהנשים ההרות ושכיחותה עולה ל-7-12% מעל לגיל 40.
סיבוכי הריון:
גם סיבוכי הריון אחרים כמו לידה מוקדמת, עוברים במשקל נמוך, שליית פתח, הפרדות שלייה ועוד, שכיחים הרבה יותר בגיל המבוגר.
בנוסףישנה אף עלייה משמעותית בניתוחים קיסריים בכלל ובניתוחים קיסריים עקב לידה שלא התפתחה כראוי בפרט.
לסיכום:
אמנם חשוב ליידע את הנשים (ובני זוגן) אודות ההשלכות של דחיית הריון לגיל מבוגר, אך איני מאמין שיש להפחיד את הציבור ולהלחיץ כי אין בכך תועלת.
לחיים יש דינמיקה משלהם. בימינו לוקח יותר זמן להתבסס ולהקים משפחה מאשר בעבר.
אז מה הפתרון:
1) שמירה על אורח חיים בריא – שמירה על משקל גוף ותזונה מאוזנת, הימנעות מעישון ונוהגים מזיקים אחרים וע"י כך למנוע הופעת מחלות כרוניות כמו יתר לחץ דם וסכרת.
2) בדיקות תקופתיות – חשוב לעבור בדיקות תקופתיות למניעה וטיפול במחלות כרוניות. זאת בעיקר לפני הריון, בכדי לאבחן ולאזן את כל הניתן לאיזון.
3) מצב גופני אידיאלי כבר מתחילת ההריון – רוב סיבוכי ההריון, אפילו אילו המופיעים בסוף ההריון, נגרמים בשבועות הראשונים של ההריון, כך שחשוב מאד שכבר בתחילת ההריון, התנאים יהיו אידיאלים מבחינת לחץ דם, סוכר, בלוטת תריס וכדומה.
4) מעקב הריון קפדני למניעת סיבוכים – יש להתייחס לגיל מעל 35 כגורם סיכון ולבצע מעקב הריון אינטנסיבי וקפדני במטרה לאבחן ולטפל בזמן בסיבוכי ההריון.
» עורק טבורי יחיד
מאת: דר' עדי דוידסון פורסם ב:09.02.2011
ממצא של עורק טבורי יחיד הינו שכיח יחסית – אחת מכל 200 נשים הרות, היא בעלת עורק טבורי יחיד. אני נתקל בממצא זה פעמים רבות בסקירות מערכות אשר אני מבצע וביחידה להריון בסיכון גבוה, מטופלות אצלי נשים רבות עם ממצא זה. עקב זאת החלטתי לכתוב ולהרחיב בנושא.
מהו עורק טבורי יחיד?
בחבל הטבור של העובר ישנם שלושה כלי דם, וריד ושני עורקים. תפקוד כלי הדם בחבל הטבור שונה לעומת זה של אדם מבוגר. הוריד הטבורי מספק דם עשיר בחמצן ובמזון לעובר. הוא נכנס דרך פתח הטבור ומגיע אל הלב במטרה שמשם יופץ לאיברים החיוניים. עורקי הטבור, יוצאים מההתפצלות של אבי העורקים ומוליכים אל השלייה דם עני בחמצן, שמכיל חומרי פסולת לסילוק דרך השלייה.
באחת מכל 200 נשים חסר אחד העורקים. המנגנון אינו ברור לחלוטין. ישנה אפשרות שהעורק היה קיים ועקב קריש אשר חסם אותו הוא התנוון ונעלם וישנה אפשרות שלא נוצר מלכתחילה. מצב שבו חסרים שני העורקים או חסר הוריד , הוא מצב שלא ניתן לזהות בבדיקות אולטרא סאונד.
כבר לפני עשרות שנים, ידעו הרופאים שחסר עורק טבורי מעלה את הסיכון למומים, ולכן היה נוהג לבדוק לאחר חיתוך חבל הטבור את מספר כלי הדם, ובמידה ונמצא כלי דם חסר נבדק ביסודיות התינוק.
כיצד ניתן לאבחן עורק טבורי יחיד?
כיום ניתן לאבחן את מספר כלי הדם בחבל הטבור כבר בסקירה הראשונה. ישנן שתי דרכים לעשות זאת.
דרך אחת היא להדגים חתך דרך חבל הטבור, המראה עיגול גדול שהוא הוריד ושני עיגולים קטנים שהם העורקים. כאשר חסר כלי דם בטבור, גדל נפח העורק הנותר ואז נראים שני עיגולים, כמעט באותו הגודל.

דרך אחרת הינה להשתמש בדופלר הצבע (ראה הסבר בפוסט שלי שהרחיב בנושא). עורקי הטבור נכנסים לבטן באיזור שלפוחית השתן ועוקפים אותה משני צדדיה. במידה ואנחנו רואים כלי דם צבעוני רק מצד אחד של השלפוחית, ניתן לאבחן כי מדובר בעורק טבורי יחיד. היתרון בשיטה זו, היא שאנחנו רואים בצבע, רק כלי דם אשר אכן יש בהם זרימת דם.

מדוע חשוב כל כך לאבחן עורק טבורי יחיד?
כשישית מהעוברים בעלי עורק טבורי יחיד הינם בעלי הפרעה כרומוזומלית (כמו תסמונת דאון), שזה פי 15 לעומת הסיכון באוכלוסיה.
סיכוי למומים בקרב עוברים אלו, גדול פי 7 ובעיקר מומים של מערכת השתן, המין, מערכת השלד ומערכת הלב וכלי הדם הגדולים.
סיכון ללידה מוקדמת גדל פי 3.
סיכון לסיבוכי הריון כמו יתר לחץ דם, סכרת הריונית, ניתוח קיסרי ובעיקר מצוקה עוברית גדלים במקצת בין 1.5X ל 2X .
עם זאת, ברצוני להרגיע ולהדגיש ששני שליש מהעוברים עם עורק טבורי יחיד הינם בריאים וללא ממצאים נוספים. אם בסקירת המערכות אשר בה נתגלה הממצא, אין ממצאים חשודים נוספים, אז הסיכוי לעובר בריא ללא ממצאים נוספים גדל אף בהרבה.
אז מה עושים כאשר מוצאים עורק טבורי יחיד?
- סקירת מערכות מורחבת ,הן מוקדמת והן מאוחרת עם דגש על המומים אשר צויינו לעיל. כמו כן, יש לחפש האם יש סימנים נוספים לתסמונת דאון.
- הפנייה לייעוץ גנטי. יש אף לשקול בחיוב ביצוע ניקור מי שפיר לשלול הפרעות כרומוזומליות.
- הפנייה לאקו לב עובר לשלילת מומי לב. אומנם סקירת מערכות מורחבת כוללת סקירה יסודית של הלב, אך במקרים אילו עדיף שהלב יבדק ע"י בודק נוסף.
- הפנייה ליחידה להריון בסיכון גבוה. זאת לצורך מעקב קפדני על התפתחות העובר, שלילת הופעה מאוחרת של מומים, ושלילת סיבוכי הריון כמוזכר לעיל.





